HUKYNDRA 80 mg, solution injectable en seringue préremplie, boîte de 1 seringue préremplie ( tampon alcoolisé) de 0,80 mL
Dernière révision : 12/12/2024
Taux de TVA : 2.1%
Prix de vente : 422,32 €
Taux remboursement SS : 65%
Base remboursement SS : 422,32 €
Laboratoire exploitant : EG LABO
Polyarthrite rhumatoïde
Hukyndra en association au méthotrexate est indiqué dans :
- le traitement de la polyarthrite
rhumatoïde modérément à sévèrement active de l'adulte lorsque la réponse aux
traitements de fond (DMARD), y compris le méthotrexate, est inadéquate.
- le traitement de la polyarthrite
rhumatoïde sévère, active et évolutive chez les adultes non précédemment
traités par le méthotrexate.
Hukyndra peut être administré en monothérapie en cas d'intolérance au méthotrexate ou lorsque la poursuite du traitement avec le méthotrexate est inadaptée.
Il a été montré que l'adalimumab ralentit la progression des dommages structuraux articulaires mesurés par radiographie et améliore les capacités fonctionnelles lorsqu'il est administré en association au méthotrexate.
Psoriasis
Hukyndra est indiqué dans le traitement du psoriasis en plaques chronique, modéré à sévère, chez les patients adultes qui nécessitent un traitement systémique.
Hidrosadénite suppurée (HS)
Hukyndra est indiqué dans le traitement de l'HS (maladie de Verneuil) active, modérée à sévère, chez les adultes et les adolescents à partir de 12 ans, en cas de réponse insuffisante au traitement systémique conventionnel de l'HS (voir rubriques Propriétés pharmacodynamiques et Propriétés pharmacocinétiques).
Maladie de Crohn
Hukyndra est indiqué dans le traitement de la maladie de Crohn active modérée à sévère, chez les patients adultes qui n'ont pas répondu malgré un traitement approprié et bien conduit par un corticoïde et/ou un immunosuppresseur ; ou chez lesquels ce traitement est contre-indiqué ou mal toléré.
Maladie de Crohn pédiatrique
Hukyndra est indiqué dans le traitement de la maladie de Crohn active modérée à sévère chez les enfants à partir de 6 ans qui n'ont pas répondu à un traitement conventionnel comprenant un traitement nutritionnel de première intention et un corticoïde et/ou un immunomodulateur, ou chez lesquels ces traitements sont mal tolérés ou contre-indiqués.
Rectocolite hémorragique
Hukyndra est indiqué dans le traitement de la rectocolite hémorragique active, modérée à sévère chez les patients adultes ayant eu une réponse inadéquate au traitement conventionnel, comprenant les corticoïdes et la 6-mercaptopurine (6-MP) ou l'azathioprine (AZA), ou chez lesquels ces traitements sont contre-indiqués ou mal tolérés.
Rectocolite hémorragique pédiatrique
Hukyndra est indiqué dans le traitement de la rectocolite hémorragique active, modérée à sévère chez les enfants à partir de 6 ans ayant eu une réponse inadéquate au traitement conventionnel, comprenant les corticoïdes et/ou la 6-mercaptopurine (6-MP) ou l'azathioprine (AZA), ou chez lesquels ces traitements sont mal tolérés ou contre-indiqués.
Uvéite
Hukyndra est indiqué dans le traitement de l'uvéite non infectieuse, intermédiaire, postérieure et de la panuvéite chez les patients adultes ayant eu une réponse insuffisante à la corticothérapie, chez les patients nécessitant une épargne cortisonique, ou chez lesquels la corticothérapie est inappropriée.
Uvéite pédiatrique
Hukyndra est indiqué dans le traitement de l'uvéite antérieure chronique non infectieuse chez les enfants à partir de 2 ans en cas de réponse insuffisante ou d'intolérance au traitement conventionnel ou pour lesquels un traitement conventionnel est inapproprié.
- Hypersensibilité à la substance
active ou à l'un des excipients mentionnés à la rubrique Liste des excipients.
- Tuberculose évolutive ou autres
infections sévères telles que sepsis et infections opportunistes (voir rubrique
Mises en garde spéciales et précautions d'emploi).
- Insuffisance cardiaque modérée à
sévère (NYHA classes III/IV) (voir rubrique Mises en garde spéciales et précautions d'emploi).
Traçabilité
Afin d'améliorer la traçabilité des médicaments biologiques, la dénomination du médicament et le numéro de lot du produit administré doivent être clairement enregistrés.
Infections
Les patientts recevant des antagonistes du TNF sont plus prédisposés aux infections graves. Une fonction pulmonaire altérée peut augmenter le risque de développer des infections. Les patients doivent donc être surveillés étroitement afin de dépister des infections (y compris la tuberculose) avant, pendant et après le traitement par Hukyndra. La durée d'élimination de l'adalimumab pouvant aller jusqu'à quatre mois, la surveillance devra être poursuivie pendant toute cette période.
Le traitement par Hukyndra ne doit pas être instauré tant que les infections évolutives, y compris les infections chroniques ou localisées, ne sont pas contrôlées. Chez les patients ayant été exposés à la tuberculose ou ayant voyagé dans des régions à haut risque de tuberculose ou de mycoses endémiques, par exemple histoplasmose, coccidioïdomycose ou blastomycose, les risques et bénéfices du traitement par Hukyndra doivent être pris en considération avant l'instauration du traitement (voir « Autres infections opportunistes »).
Les patients chez qui apparaît une nouvelle infection en cours de traitement par Hukyndra doivent faire l'objet d'une surveillance étroite et un bilan diagnostique complet doit être pratiqué. En cas d'apparition d'une nouvelle infection grave ou d'un sepsis, l'administration d'Hukyndra doit être interrompue et un traitement antimicrobien ou antifongique approprié doit être instauré jusqu'à ce que l'infection soit contrôlée. Le médecin doit faire preuve de prudence avant d'utiliser l'adalimumab chez des patients ayant des antécédents d'infection récidivante ou dans des conditions sous-jacentes susceptibles de les prédisposer aux infections, y compris un traitement concomitant par des médicaments immunosuppresseurs.
Infections graves
Des infections graves, incluant un sepsis dû à des infections
bactériennes, mycobactériennes, fongiques invasives, parasitaires, virales ou à
d'autres infections opportunistes, telles que listériose, légionellose et
pneumocystose ont été rapportées chez des patients traités par adalimumab.
Les autres infections graves observées dans les essais cliniques incluent : pneumonie, pyélonéphrite, arthrite septique et septicémie. Des cas d'infections nécessitant une hospitalisation ou ayant une issue fatale ont été rapportés.
Tuberculose
Des cas de tuberculose, incluant des cas de réactivation de la
tuberculose et de primo-infection tuberculeuse, ont été rapportés chez des
patients recevant de l'adalimumab. Des cas de tuberculose pulmonaire et
extra-pulmonaire (c'est-à-dire disséminée) ont été rapportés.
Avant l'instauration du traitement par Hukyndra, tous les patients doivent faire l'objet d'une recherche d'infection tuberculeuse active ou non (« latente »). Ce bilan doit comprendre une évaluation médicale détaillée chez les patients ayant des antécédents de tuberculose ou d'exposition antérieure possible à des patients atteints de tuberculose active et/ou d'un traitement immunosuppresseur actuel ou ancien. Des tests de dépistage appropriés (par exemple test dermique à la tuberculine et radiographie pulmonaire) doivent être effectués chez tous les patients (conformément aux recommandations locales). Il est recommandé de noter la réalisation et les résultats de ces tests dans la carte de surveillance du patient. Il est rappelé aux prescripteurs que le test dermique à la tuberculine peut donner des faux-négatifs notamment chez les patients gravement malades ou immunodéprimés.
En cas de diagnostic d'une tuberculose active, le traitement par Hukyndra ne doit pas être instauré (voir rubrique Contre-indications).
Dans toutes les situations décrites ci-dessous, il convient d'évaluer très attentivement le rapport bénéfice/risque du traitement. En cas de suspicion d'une tuberculose latente, un médecin spécialiste qualifié dans le traitement de la tuberculose devra être consulté.
En cas de diagnostic d'une tuberculose latente, une prophylaxie antituberculeuse appropriée et conforme aux recommandations locales doit être mise en œuvre avant le début du traitement par Hukyndra.
Une prophylaxie antituberculeuse doit également être envisagée avant l'instauration d'Hukyndra chez les patients ayant des facteurs de risque multiples ou significatifs de tuberculose malgré un test de dépistage de la tuberculose négatif et chez les patients ayant des antécédents de tuberculose latente ou active, chez qui l'administration d'un traitement antituberculeux approprié ne peut être confirmée.
Des cas de réactivation d'une tuberculose, malgré un traitement prophylactique, sont survenus chez des patients traités par adalimumab. Certains patients qui avaient été traités avec succès pour une tuberculose active ont développé à nouveau la maladie pendant le traitement par adalimumab.
Les patients devront être informés qu'il leur faudra consulter leur médecin en cas de survenue de signes ou symptômes évocateurs d'une infection tuberculeuse (par exemple toux persistante, amaigrissement/perte de poids, fièvre peu élevée, apathie), pendant ou après le traitement par Hukyndra.
Autres infections opportunistes
Des infections opportunistes, incluant des infections
fongiques invasives, ont été observées chez des patients traités par
adalimumab. Ces infections n'ont pas toujours été détectées chez les patients
recevant des antagonistes du TNF, ce qui a retardé l'instauration d'un
traitement approprié, avec parfois une issue fatale.
Chez les patients qui présentent des signes et symptômes tels que fièvre, malaise, perte de poids, sueurs, toux, dyspnée et/ou infiltrats pulmonaires ou une autre maladie systémique grave avec ou sans choc concomitant, une infection fongique invasive doit être suspectée ; dans ce cas, il convient d'arrêter immédiatement l'administration d'Hukyndra. Le diagnostic et la mise en place d'un traitement antifongique empirique chez ces patients doivent être effectués en accord avec un médecin ayant l'expérience de la prise en charge des patients ayant des infections fongiques invasives.
Réactivation d'hépatite B
Une réactivation d'hépatite B s'est produite chez des patients qui ont reçu un antagoniste du TNF y compris l'adalimumab et qui étaient porteurs chroniques de ce virus (c'est-à-dire antigène de surface positif - Ag HBs positif). Certains cas ont eu une issue fatale. Les patients doivent faire l'objet d'un dépistage d'infection à VHB avant l'initiation d'un traitement par Hukyndra. Pour les patients pour lesquels le test de dépistage de l'hépatite B est positif, il est recommandé de consulter un médecin spécialisé dans le traitement de l'hépatite B.
Chez les porteurs du VHB qui nécessitent un traitement par Hukyndra, les signes et les symptômes d'infection active par le VHB doivent être surveillés attentivement tout au long du traitement et pendant plusieurs mois après son arrêt. Il n'existe pas de données disponibles suffisantes concernant le traitement de patients porteurs du VHB traités par un antiviral pour prévenir une réactivation du VHB et traités par un antagoniste du TNF. Chez les patients qui développent une réactivation du VHB, Hukyndra doit être arrêté et un traitement antiviral efficace ainsi qu'un traitement complémentaire adapté doit être initié.
Evénements neurologiques
Les antagonistes du TNF, dont l'adalimumab, ont été associés dans de rares circonstances à l'apparition ou à l'exacerbation des symptômes cliniques et/ou des signes radiologiques de maladie démyélinisante du système nerveux central y compris de sclérose en plaques, de névrite optique et de maladie démyélinisante périphérique, y compris syndrome de Guillain-Barré. La prudence est recommandée aux prescripteurs avant de traiter avec Hukyndra les patients atteints d'une maladie démyélinisante du système nerveux central ou périphérique, préexistante ou de survenue récente ; l'arrêt du traitement par Hukyndra doit être envisagé en cas d'apparition de l'un de ces troubles.
L'association entre l'uvéite intermédiaire et les maladies démyélinisantes du système nerveux central est connue. Une évaluation neurologique doit être réalisée chez les patients présentant une uvéite intermédiaire non infectieuse avant l'instauration du traitement par Hukyndra, et répétée régulièrement au cours du traitement afin de rechercher toute maladie démyélinisante du système nerveux central préexistante ou évolutive.
Réactions allergiques
Au cours des essais cliniques, des réactions allergiques graves associées à l'adalimumab ont rarement été rapportées et des réactions allergiques non graves imputables à l'adalimumab ont été peu fréquentes. Des cas de réactions allergiques graves, incluant des réactions anaphylactiques, ont été rapportés après administration d'adalimumab. En cas de survenue d'une réaction anaphylactique ou d'une autre réaction allergique grave, l'administration d'Hukyndra doit être immédiatement interrompue et un traitement approprié mis en œuvre.
Immunosuppression
Au cours d'une étude portant sur 64 patients atteints de polyarthrite rhumatoïde et traités par adalimumab, on n'a enregistré aucun élément évocateur d'une dépression de l'hypersensibilité de type retardé, d'une diminution des taux d'immunoglobulines ou d'une modification de la numération des lymphocytes effecteurs T et B, des lymphocytes NK, des monocytes/macrophages et des granulocytes neutrophiles.
Tumeurs malignes et troubles lymphoprolifératifs
Dans la partie contrôlée des essais cliniques avec des anti-TNF, il a été observé plus de cas de cancers y compris des lymphomes chez les patients traités par un anti-TNF que chez les patients du groupe contrôle. Cependant, l'incidence a été rare. Au cours de la surveillance post-marketing, des cas de leucémie ont été rapportés chez des patients traités par anti-TNF. De plus, il existe un contexte de risque accru de lymphome et de leucémie chez les patients atteints d'une polyarthrite rhumatoïde ancienne, inflammatoire et hautement active, ce qui complique l'estimation du risque. Dans l'état actuel des connaissances, la possibilité d'un risque de développer des lymphomes, des leucémies ou d'autres maladies malignes chez les patients traités par anti-TNF ne peut être exclue.
Des tumeurs malignes, dont certaines d'issue fatale, ont été rapportées après la commercialisation chez des enfants, des adolescents et des adultes jeunes (jusqu'à l'âge de 22 ans) traités par des anti-TNF (initiation du traitement avant l'âge de 18 ans), y compris l'adalimumab. Environ la moitié de ces cas étaient des lymphomes. Les autres cas correspondaient à d'autres types de tumeurs malignes, parmi lesquels des cancers rares généralement associés à un contexte d'immunosuppression. Le risque de développer des tumeurs malignes ne peut être exclu chez l'enfant et l'adolescent traités par anti-TNF.
Au cours de la surveillance post-marketing, de rares cas de lymphome à cellules T hépatosplénique ont été identifiés chez des patients traités par adalimumab. Cette forme rare de lymphome à lymphocytes T a une évolution très agressive et est souvent fatale. Certains de ces lymphomes à cellules T hépatospléniques observés avec l'adalimumab sont survenus chez des adultes jeunes ayant un traitement concomitant par l'azathioprine ou par la 6-mercaptopurine utilisé dans les maladies inflammatoires de l'intestin. Le risque potentiel de l'association de l'azathioprine ou de la 6mercaptopurine avec Hukyndra doit être soigneusement pris en considération. Un risque de développement de lymphome à cellules T hépatosplénique chez des patients traités par Hukyndra ne peut être exclu (voir rubrique Effets indésirables).
Il n'existe pas d'études chez des patients avec antécédents de
tumeurs malignes ou chez lesquels le traitement par adalimumab est poursuivi
après le développement d'un cancer. En conséquence, une prudence accrue devra
être observée lorsqu'un traitement de ces patients par Hukyndra est envisagé
(voir rubrique Effets indésirables).
Tous les patients, notamment ceux ayant des antécédents de
traitement immunosuppresseur intense ou atteints de psoriasis et ayant des
antécédents de puvathérapie (psoralène et rayons ultraviolets A), devront être
examinés à la recherche d'un cancer de la peau autre que mélanome avant et
pendant le traitement par Hukyndra. Des cas de mélanome et de carcinome à
cellules de Merkel ont été également rapportés chez les patients traités par anti-TNF
y compris l'adalimumab (voir rubrique Effets indésirables).
Dans un essai clinique exploratoire évaluant l'utilisation d'un autre agent anti-TNF, l'infliximab, chez des patients souffrant de broncho-pneumopathie chronique obstructive (BPCO) modérée à sévère, on rapporte plus de cancers, surtout du poumon, de la tête et du cou, parmi les patients traités par infliximab comparativement aux patients du groupe contrôle. Tous les patients avaient des antécédents de tabagisme important. Pour cette raison, des précautions doivent être prises en cas d'utilisation d'un anti-TNF chez des patients souffrant de BPCO, ainsi que chez des patients à risque de cancer causé par un tabagisme important.
Sur la base des données actuelles, on ne sait pas si le traitement par adalimumab influence le risque de développer une dysplasie ou un cancer du côlon. Tous les patients atteints de rectocolite hémorragique présentant un risque élevé de dysplasie ou de cancer du côlon (par exemple, les patients atteints de rectocolite hémorragique ancienne ou de cholangite sclérosante primitive) ou ayant un antécédent de dysplasie ou de cancer du côlon, doivent faire l'objet d'un dépistage régulier à la recherche d'une dysplasie avant le traitement et pendant toute l'évolution de leur maladie. Cette évaluation doit inclure une coloscopie et des biopsies conformément aux recommandations locales.
Réactions hématologiques
De rares cas de pancytopénie, y compris d'anémie aplasique, ont été rapportés avec les anti-TNF. Des effets indésirables du système sanguin comprenant des cytopénies médicalement significatives (par ex : thrombocytopénie, leucopénie) ont été rapportés avec l'adalimumab. Il doit être conseillé à tous les patients de demander immédiatement un avis médical s'ils présentent des signes ou des symptômes évocateurs de troubles sanguins (par ex : fièvre persistante, ecchymoses, saignements, pâleur) sous Hukyndra. L'arrêt du traitement par Hukyndra devra être envisagé pour les patients chez qui des anomalies hématologiques significatives seront confirmées.
Vaccinations
Des réponses anticorps similaires au vaccin pneumococcique valence 23 standard et à la vaccination contre le virus trivalent de la grippe ont été observées dans une étude chez 226 adultes souffrant de polyarthrite rhumatoïde traités par l'adalimumab ou un placebo. Il n'existe pas de données disponibles sur la transmission secondaire d'infection par des vaccins vivants chez les patients recevant l'adalimumab.
Chez les enfants et les adolescents, il est recommandé, si possible, que toutes les vaccinations soient à jour, conformément aux recommandations vaccinales en vigueur avant l'instauration du traitement par Hukyndra.
Les patients sous Hukyndra peuvent recevoir plusieurs vaccins simultanément, excepté des vaccins vivants. L'administration de vaccins vivants (par exemple, vaccin BCG) à des nourrissons qui ont été exposés à l'adalimumab in utero n'est pas recommandée pendant les 5 mois suivant la dernière injection d'adalimumab chez la mère pendant la grossesse.
Insuffisance cardiaque congestive
Dans un essai clinique conduit avec un autre antagoniste du TNF, on a observé une aggravation de l'insuffisance cardiaque congestive et une augmentation de la mortalité par insuffisance cardiaque congestive. Des cas d'aggravation d'insuffisance cardiaque congestive ont aussi été rapportés chez des patients sous adalimumab. Hukyndra doit être utilisé avec prudence chez les patients atteints d'insuffisance cardiaque légère (NYHA classes I/II). Hukyndra est contre-indiqué dans l'insuffisance cardiaque modérée à sévère (voir rubrique Contre-indications). Le traitement par Hukyndra doit être arrêté chez les patients présentant de nouveaux symptômes ou une aggravation de leurs symptômes d'insuffisance cardiaque congestive.
Processus auto-immuns
Le traitement par Hukyndra peut entraîner la formation d'anticorps auto-immuns. L'impact d'un traitement à long terme par adalimumab sur le développement de maladies auto-immunes est inconnu. Si un patient développe des symptômes évoquant un syndrome de type lupus à la suite d'un traitement par Hukyndra et présente une réaction positive pour les anticorps anti-ADN double brin, le traitement par Hukyndra ne devra pas être poursuivi (voir rubrique Effets indésirables).
Administration simultanée de traitements de fond (DMARD) biologiques ou d'anti-TNF
Des infections graves ont été observées dans des études cliniques lors de l'administration simultanée d'anakinra et d'un autre anti-TNF, l'étanercept, sans bénéfice clinique supplémentaire comparé à l'étanercept seul. En raison de la nature des effets indésirables observés avec le traitement par l'association étanercept et anakinra, des effets néfastes similaires peuvent aussi résulter de l'association d'anakinra et d'autres anti-TNF. Par conséquent, l'association d'adalimumab et d'anakinra n'est pas recommandée (voir rubrique Interactions avec d'autres médicaments et autres formes d'interactions).
L'administration concomitante d'adalimumab avec d'autres traitements de fond biologiques (par exemple anakinra et abatacept) ou avec d'autres anti-TNF n'est pas recommandée en raison de l'augmentation possible du risque d'infections, y compris d'infections graves, et d'autres interactions pharmacologiques potentielles (voir rubrique Interactions avec d'autres médicaments et autres formes d'interactions).
Chirurgie
L'expérience concernant la tolérance au cours d'interventions chirurgicales chez les patients traités par adalimumab est limitée. La longue demi-vie de l'adalimumab doit être prise en compte si une intervention chirurgicale est programmée. Un patient traité par Hukyndra nécessitant une intervention chirurgicale doit être attentivement surveillé afin de dépister des infections et des actions appropriées doivent être entreprises. L'expérience concernant la tolérance de l'adalimumab chez les patients opérés pour arthroplastie est limitée.
Occlusion de l'intestin grêle
Dans la maladie de Crohn, l'échec au traitement peut indiquer la présence de sténoses fibreuses fixes pouvant nécessiter un traitement chirurgical. Les données disponibles suggèrent que l'adalimumab n'aggrave pas ou ne provoque pas de sténoses.
Personnes âgées
La fréquence des infections graves chez les patients traités par adalimumab âgés de plus de 65 ans (3,7 %) est plus élevée que chez les patients de moins de 65 ans (1,5 %). Certains cas ont eu une issue fatale. Un risque d'infection doit faire l'objet d'une attention particulière lors du traitement des personnes âgées.
Population pédiatrique
Voir « Vaccinations » ci-dessus.
Excipients
Ce médicament contient moins de 1 mmol (23 mg) de sodium par 0,8 ml, c.-à-d. qu'il est essentiellement « sans sodium ».
Hukyndra 80 mg solution injectable en
seringue préremplie
Ce médicament contient 0,8 mg de polysorbate 80 dans chaque
seringue pré-remplie équivalent à 1 mg/ml. Les polysorbates peuvent provoquer
des réactions allergiques.
Hukyndra 80 mg solution injectable en
stylo prérempli
Ce médicament contient 0,8 mg de polysorbate 80 dans chaque
seringue pré-remplie équivalent à 1 mg/ml. Les polysorbates peuvent provoquer
des réactions allergiques.
Résumé du profil de tolerance
L'adalimumab a été étudié chez 9 506 patients dans des essais pivots contrôlés et en ouvert d'une durée de 60 mois et plus. Ces essais ont inclus des patients atteints de polyarthrite rhumatoïde récente ou ancienne, d'arthrite juvénile idiopathique (arthrite juvénile idiopathique polyarticulaire et arthrite liée à l'enthésite) ou des patients souffrant de spondylarthrite axiale (SA et spondylarthrite axiale sans signes radiographiques de SA), de rhumatisme psoriasique, de la maladie de Crohn, de rectocolite hémorragique, de psoriasis, de HS et d'uvéite. Les études contrôlées pivots portaient sur 6 089 patients ayant reçu l'adalimumab et 3 801 patients ayant reçu un placebo ou un comparateur actif pendant la phase contrôlée.
Le pourcentage de patients ayant interrompu le traitement en raison d'effets indésirables pendant la phase en double aveugle, contrôlée, des études pivots a été de 5,9 % chez les patients traités par adalimumab et de 5,4 % chez les patients du groupe contrôle.
Les effets indésirables les plus fréquemment rapportés sont les infections (telles que les rhinopharyngites, les infections des voies respiratoires hautes et les sinusites), les réactions au site d'injection (érythème, démangeaisons, hémorragie, douleur ou gonflement), les céphalées et les douleurs musculo-squelettiques.
Des effets indésirables graves ont été rapportés avec l'adalimumab. Les antagonistes du TNF, tels que l'adalimumab affectent le système immunitaire et leur utilisation peut avoir des répercussions sur les défenses du corps contre les infections et le cancer. Des infections menaçant le pronostic vital et d'issue fatale (comprenant sepsis, infections opportunistes et tuberculose), des réactivations d'hépatite B et différents cancers (y compris leucémie, lymphome et lymphome à cellules T hépatosplénique) ont également été rapportés avec l'utilisation d'adalimumab.
Des effets hématologiques, neurologiques et autoimmuns sévères ont également été rapportés. Ceci comprend de rares cas de pancytopénie, d'anémie médullaire, des cas de démyélinisation centrale et périphérique et des cas de lupus, d'événements liés au lupus et de syndrome de Stevens-Johnson.
Population pédiatrique
En général, la fréquence et le type des événements indésirables observés chez l'enfant et l'adolescent ont été comparables à ceux observés chez les patients adultes.
Liste des effets indésirables sous forme de tableau
La liste des effets indésirables suivante est basée sur les études cliniques et sur l'expérience après commercialisation et est présentée par classe de systèmes d'organes (SOC) et par fréquence dans le tableau 4 ci-dessous : très fréquent (≥ 1/10) ; fréquent (≥ 1/100, < 1/10) ; peu fréquent (≥ 1/1 000, < 1/100) ; rare (≥ 1/10 000, < 1/1 000) et fréquence indéterminée (ne peut être estimée sur la base des données disponibles). Au sein de chaque groupe de fréquence, les effets indésirables sont présentés par ordre décroissant de gravité. La fréquence la plus élevée observée dans les diverses indications a été incluse. La présence d'un astérisque (*) dans la colonne « Classe de systèmes d'organes » indique que de plus amples informations sont disponibles aux rubriques Contre-indications, Mises en garde spéciales et précautions d'emploi et Effets indésirables.
Tableau 4: Effets indésirables
|
Classe de systèmes d'organes |
Fréquence |
Effets indésirables |
|
Infections et infestations* |
Très frequent |
Infections des voies respiratoires (y compris infections des voies respiratoires basses et infections des voies respiratoires hautes, pneumonie, sinusite, pharyngite, rhinopharyngite et pneumonie herpétique). |
|
Fréquent |
Infections systémiques (y compris sepsis, candidiase et grippe). Infections intestinales (y compris gastroentérite virale). Infections cutanées et des tissus mous (y compris périonyxis, cellulite, impétigo, fasciite nécrosante et zona). Infections de l'oreille. Infections buccales (y compris herpès, herpès buccal et infections dentaires). Infections des organes de reproduction (y compris infection mycotique vulvovaginale). Infections des voies urinaires (y compris pyélonéphrite). Infections fongiques. Infections articulaires. |
|
|
Peu frequent |
Infections neurologiques (y compris méningite virale). Infections opportunistes et tuberculose (y compris coccidioïdomycose, histoplasmose et infections à Mycobacterium avium complex). Infections bactériennes. Infections oculaires. Diverticulite1). |
|
|
Tumeurs bénignes, malignes et non précisées (incluant kystes et polypes) * |
Fréquent |
Cancer de la peau à l'exclusion du mélanome (y compris carcinome basocellulaire et cancer épidermoïde). Tumeur bénigne. |
|
Peu frequent |
Lymphome**. Tumeurs des organes solides (y compris cancer du sein, du poumon et de la thyroïde). Mélanome**. |
|
|
Rare |
Leucémie1). |
|
|
Fréquence indéterminée |
Lymphome à cellules T hépatosplénique1). Carcinome à cellules de Merkel (carcinome cutané neuroendocrine)1). Sarcome de Kaposi. |
|
|
Affections hématologiques et du système lymphatique* |
Très frequent |
Leucopénie (y compris neutropénie et agranulocytose), Anémie. |
|
|
Fréquent |
Leucocytose. Thrombopénie |
|
Peu frequent |
Purpura thrombopénique idiopathique. |
|
|
Rare |
Pancytopénie. |
|
|
Affections du système immunitaire* |
Fréquent |
Hypersensibilité. Allergies (y compris allergie saisonnière). |
|
Peu frequent |
Sarcoïdose1). Vasculite. |
|
|
Rare |
Anaphylaxie1). |
|
|
Troubles du métabolisme et de la nutrition |
Très frequent |
Augmentation du taux de lipides. |
|
Fréquent |
Hypokaliémie. Augmentation de l'acide urique. Taux anormal de sodium dans le sang. Hypocalcémie. Hyperglycémie. Hypophosphatémie. Déshydratation. |
|
|
Affections psychiatriques |
Fréquent |
Altérations de l'humeur (y compris dépression). Anxiété. Insomnie. |
|
Affections du système nerveux * |
Très frequent |
Céphalées. |
|
Fréquent |
Paresthésies (y compris hypoesthésie). Migraine. Compression de racine nerveuse. |
|
|
Peu frequent |
Accident vasculaire cérébral1). Tremblements. Neuropathie. |
|
|
Rare |
Sclérose en plaques. Affections démyélinisantes (par ex. névrite optique, syndrome de Guillain-Barré) 1). |
|
|
Affections oculaires |
Fréquent |
Défauts visuels. Conjonctivite. Blépharite. Gonflement oculaire. |
|
Peu frequent |
Diplopie. |
|
|
Affections de l'oreille et du labyrinthe |
Fréquent |
Vertiges. |
|
Peu frequent |
Surdité. Acouphènes. |
|
|
Affections cardiaques* |
Fréquent |
Tachycardie. |
|
Peu frequent |
Infarctus du myocarde1). Arythmies. Insuffisance cardiaque congestive. |
|
|
Rare |
Arrêt cardiaque. |
|
|
Affections vasculaires |
Fréquent |
Hypertension. Bouffée congestive. Hématomes. |
|
Peu frequent |
Anévrisme de l'aorte. Occlusion vasculaire. Thrombophlébite. |
|
|
Affections respiratoires, thoraciques et médiastinales* |
Fréquent |
Asthme. Dyspnée. Toux. |
|
Peu fréquent |
Embolie pulmonaire1). Maladie pulmonaire interstitielle. Broncho-pneumopathie chronique obstructive. Pneumopathie. Epanchement pleural1). |
|
|
Rare |
Fibrose pulmonaire1). |
|
|
Affections gastrointestinales |
Très fréquent |
Douleurs abdominales. Nausées et vomissements. |
|
Fréquent |
Hémorragie gastro-intestinale. Dyspepsie. Reflux gastro-œsophagien. Syndrome de Gougerot-Sjögren. |
|
|
Peu fréquent |
Pancréatite. Dysphagie. Œdème de la face. |
|
|
Rare |
Perforation intestinale1). |
|
|
Affections hépatobiliaires* |
Très fréquent |
Elévation des enzymes hépatiques. |
|
Peu fréquent |
Cholécystite et lithiase biliaire. Stéatose hépatique. Hyperbilirubinémie. |
|
|
Rare |
Hépatite. Réactivation d'hépatite B1). Hépatite auto-immune1). |
|
|
Fréquence indéterminée |
Insuffisance hépatique1). |
|
|
Affections de la peau et du tissu sous-cutané |
Très fréquent |
Rash (y compris rash avec exfoliation). |
|
Fréquent |
Aggravation ou apparition d'un psoriasis (y compris psoriasis pustulaire palmoplantaire) 1). Urticaire. Ecchymoses (y compris purpura). Dermatite (y compris eczéma). Onychoclasie. Hyperhidrose. Alopécie1). Prurit. |
|
|
Peu fréquent |
Sueurs nocturnes. Cicatrice. |
|
|
|
Rare |
Erythème polymorphe1). Syndrome de Stevens-Johnson1). Angioedème1). Vasculite cutanée1). Réaction lichénoïde cutanée1). |
|
Fréquence indéterminée |
Aggravation des symptômes de dermatomyosite1). |
|
|
Affections musculosquelettiques et systémiques |
Très fréquent |
Douleurs musculo-squelettiques. |
|
Fréquent |
Spasmes musculaires (y compris augmentation de la créatine phosphokinase sérique). |
|
|
Peu fréquent |
Rhabdomyolyse. Lupus érythémateux systémique. |
|
|
Rare |
Syndrome de type lupus1). |
|
|
Affections du rein et des voies urinaires |
Fréquent |
Insuffisance rénale. Hématurie. |
|
Peu fréquent |
Nycturie. |
|
|
Affections des organes de reproduction et du sein |
Peu fréquent |
Troubles de la fonction érectile. |
|
Troubles généraux et anomalies au site d'administration* |
Très fréquent |
Réaction au site d'injection (y compris érythème au site d'injection). |
|
Fréquent |
Douleur thoracique. Œdème. Fièvre1). |
|
|
Peu fréquent |
Inflammation. |
|
|
Investigations* |
Fréquent |
Troubles de la coagulation et troubles hémorragiques (incluant un allongement du temps de céphaline activé). Positivité aux auto-anticorps (y compris aux anticorps anti-ADN double brin). Augmentation du taux sanguin de lactate deshydrogénase. |
|
Fréquence indéterminée |
Augmentation du poids2) |
|
|
Lésions, intoxications et complications liées aux procédures |
Fréquent |
Retard de cicatrisation. |
** y compris les études d'extension en ouvert.
** y compris les études d'extension en ouvert.
1) comprenant les données des notifications spontanées
2) Le changement de poids moyen par rapport aux valeurs initiales pour l'adalimumab allait de 0,3 kg à 1,0 kg pour toutes les indications chez l'adulte, contre (moins) -0,4 kg à 0,4 kg pour le placebo, sur une période de traitement de 4 à 6 mois. Une augmentation de poids comprise entre 5 et 6 kg a également été observée au cours d'études d'extension à long terme, avec des expositions moyennes d'environ 1 à 2 ans sans groupe témoin, en particulier chez les patients atteints de la maladie de Crohn et de colite ulcéreuse. Le mécanisme qui sous-tend cet effet n'est pas clair mais pourrait être associé à l'action anti-inflammatoire de l'adalimumab.
Hidrosadénite suppurée (HS)
Le profil de sécurité chez les patients atteints d'HS traités par adalimumab de façon hebdomadaire correspond au profil de sécurité connu de l'adalimumab.
Uvéite
Le profil de sécurité chez les patients atteints d'uvéite traités par adalimumab toutes les deux semaines correspond au profil de sécurité connu de l'adalimumab.
Description des effets indésirables sélectionnés
Réactions au site d'injection
Dans les essais contrôlés pivots conduits chez l'adulte et
l'enfant, 12,9 % des patients traités par adalimumab ont présenté des réactions
au site d'injection (érythème et/ou prurit, saignement, douleur ou gonflement)
contre 7,2 % des patients recevant le placebo ou le comparateur actif. Les
réactions au site d'injection n'ont généralement pas nécessité l'arrêt du
médicament.
Infections
Dans les essais contrôlés pivots conduits
chez l'adulte et l'enfant, la fréquence des infections a été de 1,51 par
patient-année dans le groupe adalimumab et de 1,46 par patient-année dans le
groupe placebo et le groupe contrôle. Les infections consistaient
essentiellement en rhinopharyngites, infections de l'appareil respiratoire
supérieur et sinusites. La plupart des patients ont continué l'adalimumab après
la guérison de l'infection.
L'incidence des infections graves a été de 0,04 par patient-année dans le groupe adalimumab et de 0,03 par patient-année dans le groupe placebo et le groupe contrôle.
Dans les études contrôlées et en ouvert avec l'adalimumab conduites chez l'adulte et dans la population pédiatrique, des infections graves (y compris des infections d'issue fatale, ce qui s'est produit rarement) ont été rapportées dont des signalements de tuberculose (y compris miliaire et à localisations extra-pulmonaires) et d'infections opportunistes invasives (par ex. histoplasmose disséminée ou histoplasmose extrapulmonaire, blastomycose, coccidioïdomycose, pneumocystose, candidiase, aspergillose et listériose). La plupart des cas de tuberculose sont survenus dans les huit premiers mois après le début du traitement et peuvent être le reflet d'une réactivation d'une maladie latente.
Tumeurs malignes et troubles
lymphoprolifératifs
Aucun cas de cancer n'a été observé chez 249 patients
pédiatriques représentant une exposition de 655,6 patient-années lors des
études sur l'adalimumab chez les patients atteints d'arthrite juvénile
idiopathique (arthrite juvénile idiopathique polyarticulaire et arthrite liée à
l'enthésite). De plus, aucun cas de cancer n'a été observé chez 192 patients
pédiatriques représentant une exposition de 498,1 patient-années lors des
études sur l'adalimumab dans la maladie de Crohn pédiatrique. Aucun cas de
cancer n'a été observé chez 77 patients pédiatriques représentant une
exposition de 80,0 patientannées lors d'une étude sur l'adalimumab dans le
psoriasis en plaques chronique pédiatrique. Lors d'une étude sur l'adalimumab
conduite chez des enfants et des adolescents atteints de rectocolite
hémorragique, aucun cas de cancer n'a été observé chez 93 enfants et
adolescents représentant une exposition de 65,3 patient-années. Aucun cas de
cancer n'a été observé chez 60 patients pédiatriques représentant une
exposition de 58,4 patient-années lors d'un essai sur l'adalimumab dans
l'uvéite pédiatrique.
Pendant les périodes contrôlées des essais cliniques pivots chez l'adulte sur l'adalimumab d'une durée d'au moins 12 semaines chez des patients souffrant de polyarthrite rhumatoïde modérément à sévèrement active, de SA, de spondylarthrite axiale sans signes radiographiques de SA, de rhumatisme psoriasique, de psoriasis, de HS, de la maladie de Crohn, de rectocolite hémorragique et d'uvéite, un taux (intervalle de confiance à 95 %) de cancers autres que lymphomes ou cancers de la peau non mélanomes, de 6,8 (4,4 - 10,5) pour 1 000 patient-années parmi les 5 291 patients traités par adalimumab, a été observé versus un taux de 6,3 (3,4 - 11,8) pour 1 000 patient-années parmi les 3 444 patients du groupe contrôle (la durée moyenne du traitement était de 4,0 mois pour les patients traités par adalimumab et de 3,8 mois pour les patients du groupe contrôle). Le taux (intervalle de confiance à 95 %) de cancers de la peau non mélanomes était de 8,8 (6,0 - 13,0) pour 1 000 patientannées pour les patients traités par adalimumab et de 3,2 (1,3 - 7,6) pour 1 000 patient-années parmi les patients du groupe contrôle. Dans ces cancers de la peau, les cancers épidermoïdes sont survenus à des taux de 2,7 (1,4 - 5,4) pour 1 000 patient-années chez les patients traités par adalimumab et 0,6 (0,1 - 4,5) pour 1 000 patient-années chez les patients du groupe contrôle (intervalle de confiance à 95 %). Le taux (intervalle de confiance à 95 %) de lymphomes était de 0,7 (0,2 - 2,7) pour 1 000 patient-années chez les patients traités par adalimumab et 0,6 (0,1 - 4,5) pour 1 000 patientannées chez les patients du groupe contrôle.
En joignant les périodes contrôlées de ces essais et les études d'extension en ouvert terminées ou en cours d'une durée moyenne d'environ 3,3 ans incluant 6 427 patients et plus de 26 439 patient-années de traitement, le taux observé de cancers, autres que lymphomes et cancers de la peau non mélanomes est d'environ 8,5 pour 1 000 patient-années. Le taux observé de cancers de la peau non mélanomes est d'environ 9,6 pour 1 000 patient-années et le taux de lymphomes observés est d'environ 1,3 pour 1 000 patient-années.
Au cours de la surveillance post-marketing de janvier 2003 à décembre 2010, essentiellement chez les patients atteints de polyarthrite rhumatoïde, le taux spontanément rapporté de cancers est approximativement de 2,7 pour 1 000 patient-années de traitement. Les taux spontanément rapportés pour les cancers de la peau non-mélanomes et les lymphomes sont respectivement d'environ 0,2 et 0,3 pour 1 000 patient-années de traitement (voir rubrique Mises en garde spéciales et précautions d'emploi).
Au cours de la surveillance post-marketing, de rares cas de lymphome à cellules T hépatosplénique ont été rapportés chez des patients traités par l'adalimumab (voir rubrique Mises en garde spéciales et précautions d'emploi).
Auto-anticorps
Des recherches d'auto-anticorps répétées ont été effectuées
sur des échantillons de sérum des patients des études I-V dans la polyarthrite
rhumatoïde. Dans ces essais, les titres d'anticorps antinucléaires initialement
négatifs étaient positifs à la semaine 24 chez 11,9 % des patients traités par
adalimumab et 8,1 % des patients sous placebo et comparateur actif. Deux
patients sur les 3 441 patients traités par adalimumab dans toutes les études
dans la polyarthrite rhumatoïde et le rhumatisme psoriasique ont présenté des
signes cliniques évoquant un syndrome de type lupus d'apparition nouvelle.
L'état des patients s'est amélioré après l'arrêt du traitement. Aucun patient
n'a présenté de néphropathie lupique ou de symptômes nerveux centraux.
Evénements hépatobiliaires
Dans les essais cliniques contrôlés de phase III dans la
polyarthrite rhumatoïde et le rhumatisme psoriasique avec une période de
contrôle de 4 à 104 semaines, des élévations de l'ALAT ≥ 3 x LSN sont survenues
chez 3,7 % des patients traités par adalimumab et chez 1,6 % des patients du
groupe contrôle.
Dans les essais cliniques contrôlés de phase III de l'adalimumab chez les patients atteints d'arthrite juvénile idiopathique polyarticulaire âgés de 4 à 17 ans et les patients atteints d'arthrite liée à l'enthésite âgés de 6 à 17 ans, des élévations de l'ALAT ≥ 3 x LSN sont survenues chez 6,1 % des patients traités par adalimumab et chez 1,3 % des patients du groupe contrôle. La plupart des élévations de l'ALAT sont survenues dans le cadre d'une utilisation concomitante de méthotrexate. Aucune élévation de l'ALAT ≥ 3 x LSN n'est survenue au cours de l'essai de phase III de l'adalimumab chez des patients atteints d'arthrite juvénile idiopathique polyarticulaire âgés de 2 à < 4 ans.
Dans les essais cliniques contrôlés de phase III de l'adalimumab chez les patients atteints de maladie de Crohn et de rectocolite hémorragique avec une période de contrôle de 4 à 52 semaines, des élévations de l'ALAT ≥ 3 x LSN sont survenues chez 0,9 % des patients traités par adalimumab et chez 0,9 % des patients du groupe contrôle.
Dans l'essai clinique de phase III de l'adalimumab chez les enfants et adolescents atteints de maladie de Crohn qui a évalué l'efficacité et le profil de sécurité de deux schémas posologiques d'entretien en fonction du poids après un traitement d'induction ajusté au poids jusqu'à 52 semaines de traitement, des élévations de l'ALAT ≥ 3 x LSN sont survenues chez 2,6 % des patients (5/192), parmi lesquels 4 étaient traités en association avec des immunosuppresseurs au début de l'étude.
Dans les essais cliniques contrôlés de phase III dans le
psoriasis en plaques avec une période de contrôle de 12 à 24 semaines, des
élévations de l'ALAT ≥ 3 x LSN sont survenues chez 1,8 % des patients traités
par adalimumab et chez 1,8 % des patients du groupe contrôle.
Il n'a pas été observé d'élévations de l'ALAT ≥ 3 x LSN dans
l'étude de phase III de l'adalimumab chez des patients pédiatriques atteints de
psoriasis en plaques.
Dans les essais cliniques contrôlés de l'adalimumab (doses initiales de 160 mg à la semaine 0 et 80 mg à la semaine 2 suivies de 40 mg chaque semaine à partir de la semaine 4), chez les patients atteints de HS avec une période de contrôle de 12 à 16 semaines, des élévations de l'ALAT ≥ 3 x LSN sont survenues chez 0,3 % des patients traités par adalimumab et 0,6 % des patients du groupe contrôle.
Dans les essais cliniques contrôlés de l'adalimumab (dose initiale de 80 mg à la semaine 0 suivie de 40 mg toutes les deux semaines à partir de la semaine 1) chez les patients adultes atteints d'uvéite pour une durée allant jusqu'à 80 semaines, avec une durée médiane d'exposition de respectivement 166,5 jours et 105,0 jours pour les patients traités par adalimumab et les patients du groupe contrôle, des élévations de l'ALAT ≥ 3 x LSN sont survenues chez 2,4 % des patients traités par adalimumab et 2,4 % des patients du groupe contrôle.
Dans l'essai clinique contrôlé de phase III de l'adalimumab conduit chez des enfants et des adolescents atteints de rectocolite hémorragique (N = 93) qui a évalué l'efficacité et le profil de sécurité d'une dose d'entretien de 0,6 mg/kg (dose maximale de 40 mg) administrée une semaine sur deux (N = 31) et d'une dose d'entretien de 0,6 mg/kg (dose maximale de 40 mg) administrée chaque semaine (N = 32), à la suite d'une dose d'induction ajustée en fonction du poids corporel de 2,4 mg/kg (dose maximale de 160 mg) à la semaine 0 et à la semaine 1, et de 1,2 mg/kg (dose maximale de 80 mg) à la semaine 2 (N = 63), ou d'une dose d'induction de 2,4 mg/kg (dose maximale de 160 mg) à la semaine 0, d'un placebo à la semaine 1, et d'une dose de 1,2 mg/kg (dose maximale de 80 mg) à la semaine 2 (N = 30), des élévations de l'ALAT ≥ 3 x LSN sont survenues chez 1,1 % (1/93) des patients.
Dans les essais cliniques, toutes indications confondues, les patients présentant des ALAT augmentées étaient asymptomatiques et dans la plupart des cas les élévations étaient transitoires et réversibles lors de la poursuite du traitement. Cependant, au cours de la surveillance post-marketing, des insuffisances hépatiques ainsi que des troubles hépatiques moins sévères, qui peuvent précéder une insuffisance hépatique, tels que des hépatites y compris des hépatites auto-immunes, ont été rapportés chez des patients recevant de l'adalimumab.
Administration concomitante d'azathioprine/6-mercaptopurine
Lors d'études dans la maladie de Crohn chez l'adulte, une incidence plus élevée de tumeurs et d'infections graves a été observée avec l'association adalimumab et azathioprine/6-mercaptopurine comparativement à l'adalimumab utilisé seul.
Déclaration des effets indésirables suspectés
La déclaration des effets indésirables suspectés après autorisation du médicament est importante. Elle permet une surveillance continue du rapport bénéfice/risque du médicament. Les professionnels de santé déclarent tout effet indésirable suspecté via le système national de déclaration : voir Appendix V.
AVANT L'INSTAURATION DU
TRAITEMENT :
* Rechercher une infection tuberculeuse active ou non (latente) avec :
- interrogatoire médical complet, recherche des antécédents personnels de
tuberculose ou d'exposition antérieure possible à des patients atteints de
tuberculose active et/ou d'un traitement immunosuppresseur actuel ou ancien,
- tests de dépistage appropriés, par exemple test dermique à la tuberculine et
radiographie pulmonaire. Noter la réalisation et les résultats des tests dans la
carte de surveillance du patient. Le test dermique à la tuberculine peut donner
des faux-négatifs notamment chez les patients gravement malades ou
immunodéprimés.
* Prendre en compte les risques et bénéfices du traitement chez les patients
ayant été exposés à la tuberculose ou ayant voyagé dans des régions à haut
risque de tuberculose ou de mycoses endémiques, par exemple histoplasmose, coccidioïdomycose ou blastomycose.
* Dépister une infection à VHB.
* Chez les enfants et les adolescents, il est recommandé, si possible, que
toutes les vaccinations soient à jour conformément aux recommandations
vaccinales en vigueur.
AVANT ET PENDANT LE TRAITEMENT :
- Examiner tous les patients à la recherche d'un
cancer cutané autre que mélanome, notamment ceux ayant des antécédents de
traitement immunosuppresseur intense ou atteints de psoriasis et ayant des
antécédents de puvathérapie (psoralène et rayons ultraviolets A).
- Réaliser une évaluation neurologique chez les
patients présentant une uvéite intermédiaire non infectieuse.
- SURVEILLER tout signe d'infection, jusqu'à 4 mois
après l'arrêt du traitement.
Les NOURRISSONS DE MÈRE TRAITÉE pendant la grossesse
ont un risque accru d'infections. L'administration de vaccins vivants (comme le
vaccin BCG par exemple) à des nourrissons exposés in utéro à l'adalimumab
n'est pas recommandée pendant les 5 mois suivant la dernière injection d'adalimumab chez la
mère durant la grossesse.
INFORMER IMMÉDIATEMENT LE MÉDECIN en cas de :
- Eruption cutanée sévère, urticaire, ou autres signes de réactions allergiques.
- Gonflement de la face, des mains, des pieds.
- Gêne respiratoire, gêne en avalant.
- Essoufflement à l'effort ou en position allongée ou gonflement des pieds.
INFORMER LE MÉDECIN DES QUE POSSIBLE en cas de :
- Signes d'infection tels que fièvre, sensations de nausées ou de malaise, plaies ou problèmes dentaires, brûlures en urinant.
- Sensation de faiblesse ou de fatigue.
- Toux.
- Fourmillements, engourdissements.
- Vision double.
- Faiblesse des bras ou des jambes.
- "Bouton" ou plaie ouverte qui ne cicatrise pas.
- Signes et symptômes évocateurs de troubles sanguins tels que fièvre persistante, contusions, saignements, pâleur.
- Symptômes de tuberculose (toux persistante, perte de poids, apathie, légère fièvre).
- Apparition de nouvelles lésions cutanées ou changement d'aspect de lésions pré-existantes.
- Rash persistant inexpliqué, fièvre, douleur articulaire ou fatigue.
PRÉVENIR LE MÉDECIN en cas de :
- Intervention chirurgicale ou dentaire programmée.
FEMME EN AGE DE PROCRÉER :
- Utiliser une méthode de contraception efficace pendant le traitement et pendant 5 mois au moins après l'arrêt du traitement.
- En cas de prise de ce traitement pendant la grossesse, INFORMER LE MÉDECIN du bébé.
PRUDENCE en cas de conduite de véhicules ou d'utilisation de machines (vertiges, défauts visuels).
Femmes en âge de procréer
Les femmes en âge de procréer doivent envisager l'utilisation d'une méthode de contraception efficace et la poursuivre pendant cinq mois au moins après la dernière administration d'Hukyndra.
Grossesse
Un grand nombre (environ 2 100) de grossesses exposées à l'adalimumab dont les données ont été recueillies prospectivement, aboutissant à une naissance vivante avec une évolution à terme connue, avec notamment plus de 1 500 grossesses exposées à l'adalimumab au cours du premier trimestre, ne révèle aucune augmentation du taux de malformations chez le nouveau-né.
Une étude de cohorte prospective a inclus 257 femmes présentant une polyarthrite rhumatoïde (PR) ou une maladie de Crohn (MC) et traitées par adalimumab au moins pendant le premier trimestre et 120 femmes présentant une PR ou une MC non traitées par adalimumab. La prévalence à la naissance d'anomalies congénitales majeures constituait le critère d'évaluation principal. Le taux de grossesses aboutissant à au moins un nouveau-né en vie présentant une anomalie congénitale majeure était de 6/69 (8,7 %) chez les femmes traitées par adalimumab présentant une PR et de 5/74 (6,8 %) chez les femmes non traitées présentant une PR (OR non ajusté 1,31, IC à 95 % 0,38-4,52), et de 16/152 (10,5 %) chez les femmes traitées par adalimumab présentant une MC et de 3/32 (9,4 %) chez les femmes non traitées présentant une MC (OR non ajusté 1,14, IC à 95 % 0,31-4,16). L'OR ajusté (compte tenu des différences initiales) était de 1,10 (IC à 95 % 0,45-2,73) pour la PR et MC combinées. Aucune différence notable n'a été rapportée entre les femmes traitées par adalimumab et les femmes non traitées par adalimumab pour les critères d'évaluation secondaires d'avortements spontanés, d'anomalies congénitales mineures, d'accouchement prématuré, de taille à la naissance et d'infections graves ou opportunistes, et aucun cas de mortinatalité ou de malignité n'a été rapporté. L'interprétation des données peut être affectée en raison des limites méthodologiques de l'étude, notamment la petite taille d'échantillon et le plan d'étude non randomisé.
Dans une étude de toxicité sur le développement réalisée chez des singes, il n'y a eu aucun signe évocateur d'une toxicité maternelle, d'embryo-toxicité ou de potentiel tératogène. On ne dispose pas de données précliniques sur la toxicité post-natale de l'adalimumab (voir rubrique Données de sécurité préclinique).
En raison de son effet inhibiteur sur le TNFα, l'adalimumab administré pendant la grossesse pourrait affecter les réponses immunitaires normales du nouveau-né. L'adalimumab ne doit être utilisé pendant la grossesse qu'en cas de réelle nécessité.
L'adalimumab peut traverser le placenta et passer dans le sérum de nourrissons dont la mère avait été traitée par adalimumab pendant la grossesse. En conséquence, ces nourrissons peuvent être exposés à un risque accru d'infections. L'administration de vaccins vivants (par exemple, vaccin BCG) à des nourrissons qui ont été exposés à l'adalimumab in utero n'est pas recommandée pendant les 5 mois suivant la dernière injection d'adalimumab chez la mère pendant la grossesse.
Allaitement
Des données limitées issues de la littérature publiée indiquent que l'adalimumab est excrété dans le lait maternel à de très faibles concentrations, l'adalimumab étant présent dans le lait maternel à des concentrations équivalentes à 0,1 %-1 % des taux sériques maternels. Administrées par voie orale, les protéines immunoglobulines G subissent une protéolyse intestinale et présentent une faible biodisponibilité. Aucun effet sur les nouveau-nés/nourrissons allaités n'est attendu. Par conséquent, Hukyndra peut être utilisé pendant l'allaitement.
Fertilité
On ne dispose pas de données précliniques sur les effets de l'adalimumab sur la fertilité.
L'adalimumab a été étudié chez des patients atteints de polyarthrite rhumatoïde, d'arthrite juvénile idiopathique polyarticulaire et de rhumatisme psoriasique prenant de l'adalimumab en monothérapie et chez ceux prenant simultanément du méthotrexate. La formation d'anticorps était plus faible lorsque de l'adalimumab était administré en même temps que du méthotrexate par comparaison avec son utilisation en monothérapie. L'administration d'adalimumab sans méthotrexate a entraîné une augmentation de la formation d'anticorps, une augmentation de la clairance et une réduction de l'efficacité de l'adalimumab (voir rubrique Propriétés pharmacodynamiques).
L'association d'adalimumab et d'anakinra n'est pas recommandée (voir rubrique Mises en garde spéciales et précautions d'emploi « Administration simultanée de traitements de fond (DMARD) biologiques et d'anti-TNF »).
L'association d'adalimumab et d'abatacept n'est pas recommandée (voir rubrique Mises en garde spéciales et précautions d'emploi « Administration simultanée de traitements de fond (DMARD) biologiques et d'anti-TNF »).
Le traitement par Hukyndra doit être instauré et supervisé par un médecin spécialiste qualifié en matière de diagnostic et de traitement des pathologies dans lesquelles Hukyndra est indiqué. Il est recommandé aux ophtalmologistes de consulter un spécialiste approprié avant d'instaurer un traitement par Hukyndra (voir rubrique Mises en garde spéciales et précautions d'emploi). Une carte spéciale de surveillance sera remise aux patients traités par Hukyndra.
Après une formation correcte à la technique d'injection, les patients peuvent s'auto-injecter Hukyndra, si leur médecin l'estime possible, sous le couvert d'un suivi médical approprié.
Pendant le traitement par Hukyndra, les autres traitements concomitants (tels que les corticoïdes et/ou immunomodulateurs) devront être optimisés.
Posologie
Polyarthrite rhumatoïde
Chez les patients adultes atteints de polyarthrite
rhumatoïde, la posologie recommandée d'Hukyndra est une dose unique de 40 mg
d'adalimumab administrée toutes les deux semaines, par injection souscutanée.
L'administration de méthotrexate doit être continuée pendant le traitement par
Hukyndra. Les glucocorticoïdes, les salicylés, les anti-inflammatoires non
stéroïdiens ou les antalgiques peuvent être poursuivis pendant le traitement
par Hukyndra. En ce qui concerne l'association aux autres médicaments
anti-rhumatismaux de fond autres que le méthotrexate, voir rubriques Mises en garde spéciales et précautions d'emploi et
Propriétés pharmacodynamiques. En monothérapie, certains patients chez qui l'on observe une diminution de
leur réponse à Hukyndra 40 mg toutes les deux semaines peuvent bénéficier d'une
augmentation de la posologie à 40 mg d'adalimumab toutes les semaines ou 80 mg
toutes les deux semaines.
Les données disponibles laissent supposer que la réponse
clinique est habituellement obtenue en 12 semaines de traitement. La poursuite
du traitement devra être reconsidérée chez un patient n'ayant pas répondu dans
ces délais.
Psoriasis
La posologie recommandée d'Hukyndra pour débuter le traitement
chez l'adulte est de 80 mg par voie sous-cutanée. La posologie se poursuivra
une semaine après par 40 mg en voie sous-cutanée une semaine sur deux. Hukyndra
80 mg, solution injectable en seringue préremplie est disponible pour la dose
d'entretien.
La poursuite du traitement au-delà de 16 semaines doit être soigneusement reconsidérée chez un patient n'ayant pas répondu dans ces délais.
Au-delà de 16 semaines, en cas de réponse insuffisante à Hukyndra 40 mg toutes les deux semaines, les patients peuvent bénéficier d'une augmentation de la posologie à 40 mg toutes les semaines ou 80 mg toutes les deux semaines. Les bénéfices et les risques d'un traitement continu de 40 mg toutes les semaines ou 80 mg toutes les deux semaines doivent être soigneusement reconsidérés chez un patient en cas de réponse insuffisante après l'augmentation de la posologie (voir rubrique Propriétés pharmacodynamiques). En cas de réponse suffisante obtenue avec 40 mg toutes les semaines ou 80 mg toutes les deux semaines, la posologie peut ensuite être réduite à 40 mg toutes les 2 semaines.
Hidrosadénite suppurée (HS)
Le schéma posologique recommandé d'Hukyndra chez les patients
adultes atteints d'hidrosadénite suppurée (HS) est d'une dose initiale de 160
mg au jour 1 (administrée sous forme de deux injections de 80 mg sur un jour ou
d'une injection de 80 mg par jour pendant deux jours consécutifs), suivie d'une
dose de 80 mg deux semaines après au jour 15. Deux semaines plus tard (jour
29), poursuivre avec une dose de 40 mg toutes les semaines ou de 80 mg toutes
les deux semaines. Si nécessaire, les antibiotiques peuvent être poursuivis au
cours du traitement par Hukyndra. Au cours du traitement par Hukyndra, il est
recommandé au patient de nettoyer quotidiennement ses lésions avec un
antiseptique topique.
La poursuite du traitement au-delà de 12 semaines doit être soigneusement reconsidérée chez les patients ne présentant pas d'amélioration pendant cette période.
Si le traitement est interrompu, Hukyndra 40 mg toutes les semaines ou 80 mg toutes les deux semaines pourrait être réintroduit (voir rubrique Propriétés pharmacodynamiques).
Le bénéfice et le risque d'un traitement continu à long terme doivent faire l'objet d'une évaluation régulière (voir rubrique Propriétés pharmacodynamiques).
Maladie de Crohn
Chez les patients adultes atteints de maladie de Crohn active
modérée à sévère, le schéma posologique d'induction recommandé d'Hukyndra est
de 80 mg à la semaine 0, suivis de 40 mg à la semaine 2. S'il est nécessaire
d'obtenir une réponse plus rapide au traitement, le schéma 160 mg à la semaine
0 (administrés sous forme de deux injections de 80 mg par jour ou d'une
injection de 80 mg par jour pendant deux jours consécutifs), puis 80 mg à la
semaine 2, peut être utilisé sachant que le risque d'événements indésirables
est alors plus élevé pendant cette phase d'induction.
Après le traitement d'induction, la posologie recommandée est une dose de 40 mg administrée toutes les deux semaines, en injection sous-cutanée. Si un patient a arrêté le traitement par Hukyndra et si les signes et symptômes de la maladie réapparaissent, Hukyndra pourra être ré-administré.
L'expérience de la ré-administration du traitement au-delà de 8 semaines après la dose précédente est limitée.
Pendant le traitement d'entretien, les corticoïdes pourront
être progressivement diminués conformément aux recommandations de pratique
clinique.
Certains patients chez qui une diminution de la réponse au
traitement par Hukyndra 40 mg toutes les deux semaines est observée peuvent
bénéficier d'une augmentation de la posologie à 40 mg d'Hukyndra toutes les
semaines ou 80 mg toutes les deux semaines.
Certains patients n'ayant pas répondu au traitement à la semaine 4 peuvent poursuivre le traitement d'entretien jusqu'à la semaine 12. La poursuite du traitement devra être soigneusement reconsidérée chez un patient n'ayant pas répondu dans ces délais.
Rectocolite hémorragique
Chez les patients adultes atteints de rectocolite hémorragique
modérée à sévère, le schéma posologique d'induction recommandé d'Hukyndra est
de 160 mg à la semaine 0 (administrés sous forme de deux injections de 80 mg
par jour ou d'une injection de 80 mg par jour pendant deux jours consécutifs)
et de 80 mg à la semaine 2. Après le traitement d'induction, la posologie
recommandée est de 40 mg administrée toutes les deux semaines, en injection
sous-cutanée.
Après le traitement d'induction, la posologie recommandée est de 40 mg administrée toutes les deux semaines, en injection sous-cutanée.
Pendant le traitement d'entretien, les corticoïdes pourront être progressivement diminués conformément aux recommandations de pratique clinique.
Certains patients chez qui une diminution de la réponse au traitement par Hukyndra 40 mg toutes les deux semaines est observée peuvent bénéficier d'une augmentation de la posologie à 40 mg d'Hukyndra toutes les semaines ou 80 mg toutes les deux semaines.
Les données disponibles laissent supposer que la réponse clinique est habituellement obtenue en 2 à 8 semaines de traitement. Le traitement par Hukyndra ne doit pas être poursuivi chez les patients n'ayant pas répondu dans ces délais.
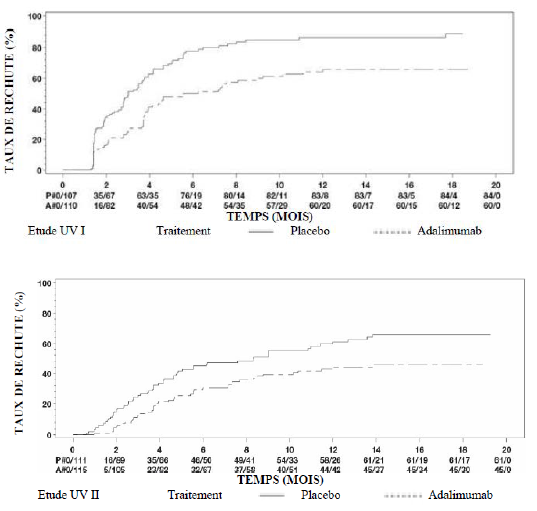
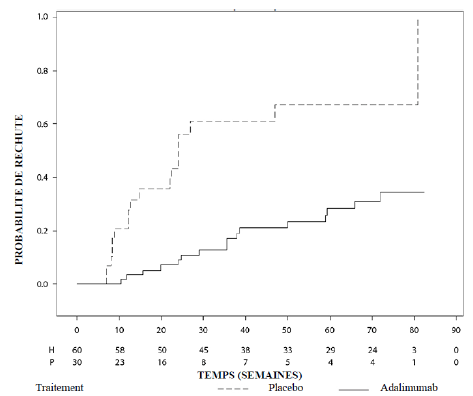
Uvéite
Chez les patients adultes atteints d'uvéite, la posologie
recommandée d'Hukyndra est d'une dose initiale de 80 mg suivie d'une dose de 40
mg toutes les deux semaines en commençant une semaine après l'administration de
la première dose. Hukyndra 40 mg, solution injectable en seringue et/ou en
stylo prérempli(e) est disponible pour la dose d'entretien. L'expérience sur
l'instauration du traitement par adalimumab en monothérapie est limitée. Le
traitement par Hukyndra peut être débuté en association avec une corticothérapie
et/ou avec d'autres traitements immunomodulateurs non biologiques. La dose de
corticoïdes associée peut être progressivement diminuée conformément à la
pratique clinique, en débutant deux semaines après l'instauration du traitement
par Hukyndra.
Une réévaluation annuelle des bénéfices et des risques associés au traitement continu à long terme est recommandée (voir rubrique Propriétés pharmacodynamiques).
Populations particulières
Personnes âgées
Aucun ajustement de la posologie n'est nécessaire.
Insuffisants rénaux et/ou hépatiques
L'adalimumab n'a pas été étudié dans ces populations de
patients. Il n'est pas possible de recommander des posologies.
Population pédiatrique
Hidrosadénite suppurée de l'adolescent (à partir de 12 ans, pesant au moins 30 kg)
Il n'existe pas d'essai clinique conduit avec l'adalimumab chez des adolescents atteints d'HS. La posologie de l'adalimumab chez ces patients a été déterminée à partir d'une modélisation pharmacocinétique et d'une simulation (voir rubrique Propriétés pharmacocinétiques).
La posologie recommandée d'Hukyndra est de 80 mg à la semaine 0 suivie de 40 mg toutes les deux semaines à partir de la semaine 1 en injection sous-cutanée.
Chez les adolescents avec une réponse insuffisante à Hukyndra 40 mg toutes les deux semaines, une augmentation de la posologie à 40 mg toutes les semaines ou 80 mg toutes les deux semaines peut être envisagée.
Si nécessaire, les antibiotiques peuvent être poursuivis au cours du traitement par Hukyndra. Au cours du traitement par Hukyndra, il est recommandé au patient de nettoyer quotidiennement ses lésions avec un antiseptique topique.
La poursuite du traitement au-delà de 12 semaines doit être soigneusement reconsidérée chez les patients ne présentant pas d'amélioration pendant cette période.
Si le traitement est interrompu, Hukyndra pourrait être réintroduit si nécessaire.
Le bénéfice et le risque d'un traitement continu à long terme doivent faire l'objet d'une évaluation régulière (voir les données chez les adultes à la rubrique Propriétés pharmacodynamiques).
Il n'y a pas d'utilisation justifiée de l'adalimumab chez les enfants âgés de moins de 12 ans dans cette indication.
Maladie de Crohn pédiatrique
La posologie recommandée d'Hukyndra pour les patients atteints de la maladie de Crohn âgés de 6 à 17 ans dépend du poids corporel (tableau 1). Hukyndra est administré en injection sous-cutanée.
Tableau 1. Posologie d'Hukyndra chez les enfants et les adolescents atteints de la maladie de Crohn
|
Poids du patient |
Dose d'induction |
Dose d'entretien à partir de la semaine 4 |
|
< 40 kg |
• 40 mg à la semaine 0 et 20 mg à la semaine 2 S'il est nécessaire d'obtenir une réponse plus rapide au traitement, et sachant que le risque d'événements indésirables peut être plus important à une dose d'induction plus élevée, la posologie suivante peut être utilisée : • 80 mg à la semaine 0 et 40 mg à la semaine 2 |
20 mg toutes les 2 semaines |
|
≥ 40 kg |
• 80 mg à la semaine 0 et 40 mg à la semaine 2 S'il est nécessaire d'obtenir une réponse plus rapide au traitement, et sachant que le risque d'événements indésirables peut être plus important à une dose d'induction plus élevée, la posologie suivante peut être utilisée : • 160 mg à la semaine 0 et 80 mg à la semaine 2 |
40 mg toutes les 2 semaines |
Les patients chez qui une réponse insuffisante au traitement
est observée peuvent bénéficier d'une augmentation de la posologie :
- < 40 kg : 20 mg toutes
les 2 semaines
- ≥
40 kg : 40 mg toutes les semaines ou 80 mg toutes les deux semaines
La poursuite du traitement devra être soigneusement
reconsidérée chez un patient n'ayant pas répondu à la semaine 12.
Il n'y a pas d'utilisation justifiée de l'adalimumab chez les
enfants âgés de moins de 6 ans dans cette indication.
Rectocolite hémorragique pédiatrique
La posologie recommandée d'Hukyndra pour les patients âgés de 6 à 17 ans et atteints de rectocolite hémorragique dépend du poids corporel (tableau 2). Hukyndra est administré par injection sous-cutanée.
Tableau 2. Posologie d'Hukyndra chez les enfants et les adolescents atteints de rectocolite hémorragique
|
Poids du patient |
Dose d'induction |
Dose d'entretien à partir de la semaine 4* |
|
< 40 kg |
|
40 mg toutes les 2 semaines |
|
≥ 40 kg |
|
80 mg toutes les 2 semaines |
* Pour les patients atteignant l'âge de 18 ans pendant le
traitement par Hukyndra, la dose d'entretien prescrite doit être maintenue.
La poursuite du traitement au-delà de 8 semaines doit être soigneusement reconsidérée chez les patients n'ayant pas répondu pendant cette période.
Il n'y a pas d'utilisation justifiée d'Hukyndra chez les enfants âgés de moins de 6 ans dans cette indication.
Uvéite pédiatrique
La posologie recommandée d'Hukyndra pour les enfants et les
adolescents atteints d'uvéite à partir de l'âge de 2 ans dépend du poids
corporel (tableau 3). Hukyndra est administré en injection souscutanée.
Dans l'uvéite chez l'enfant et l'adolescent, aucun essai
clinique n'a été conduit avec l'adalimumab sans traitement concomitant par le
méthotrexate.
Tableau 3. Posologie d'Hukyndra chez les enfants et les adolescents atteints d'uvéite
Poids du patient Schéma posologique
|
< 30 kg |
20 mg toutes les deux semaines en association avec du méthotrexate |
|
≥ 30 kg |
40 mg toutes les deux semaines en association avec du méthotrexate |
Lors de l'instauration du traitement par Hukyndra, une dose de charge de 40 mg pour les patients ayant un poids < 30 kg ou de 80 mg pour ceux ayant un poids ≥ 30 kg peut être administrée une semaine avant le début du traitement d'entretien. Aucune donnée clinique n'est disponible sur l'utilisation d'une dose de charge d'adalimumab chez les enfants âgés de moins de 6 ans (voir rubrique Propriétés pharmacocinétiques).
Il n'y a pas d'utilisation justifiée de l'adalimumab chez les enfants âgés de moins de 2 ans dans cette indication.
Une réévaluation annuelle des bénéfices et des risques associés au traitement continu à long terme est recommandée (voir rubrique Propriétés pharmacodynamiques).
Mode d'administration
Hukyndra est administré en injection sous-cutanée. Les instructions complètes d'utilisation sont fournies dans la notice.
Hukyndra est disponible sous d'autres dosages et présentations.
Durée de conservation :
3 ans
Précautions particulières de conservation :
A conserver au réfrigérateur (entre 2°C et 8°C). Ne pas congeler. Conserver la seringue préremplie dans l'emballage extérieur à l'abri de la lumière.
Une seringue préremplie peut être conservée à des températures allant jusqu'à 25 °C pendant 30 jours maximum. La seringue préremplie doit être conservée à l'abri de la lumière, et jetée si elle n'est pas utilisée pendant cette période de 30 jours.
En l'absence d'études de compatibilité, ce médicament ne doit pas être mélangé avec d'autres médicaments.
Aucune toxicité liée à la dose n'a été observée dans les essais cliniques. La plus forte dose évaluée était constituée de doses répétées de 10 mg/kg en IV, ce qui représente 15 fois environ la dose recommandée.
Classe pharmacothérapeutique : immunosuppresseurs, inhibiteurs du facteur-alpha nécrosant des tumeurs (TNF-alpha), code ATC : L04AB04.
Hukyndra est un médicament biosimilaire. Des informations détaillées sont disponibles sur le site internet l'Agence européenne des médicaments https://www.ema.europa.eu.
Mécanisme d'action
L'adalimumab se lie spécifiquement au TNF dont il neutralise la fonction biologique en bloquant son interaction avec les récepteurs du TNF p55 et p75 situés à la surface cellulaire.
L'adalimumab module aussi les réponses biologiques induites ou régulées par le TNF, y compris les variations des taux des molécules d'adhésion responsables de la migration des leucocytes (ELAM-1, VCAM-1, et ICAM-1 avec une CI50 de 0,1-0,2 nM).
Effets pharmacodynamiques
Après traitement par adalimumab chez des patients atteints de
polyarthrite rhumatoïde, on a observé une diminution rapide du taux des
marqueurs de la phase aiguë de l'inflammation (protéine réactive C [CRP],
vitesse de sédimentation [VS]) et des cytokines sériques [IL-6] par rapport aux
valeurs initialement observées. L'administration d'adalimumab est également
associée à une diminution des taux sériques des métalloprotéinases matricielles
(MMP-1 et MMP-3) qui permettent le remodelage tissulaire responsable de la
destruction cartilagineuse. Les patients traités par adalimumab présentent
généralement une amélioration des signes hématologiques de l'inflammation
chronique.
Une diminution rapide du taux de CRP a également été observée
chez les patients atteints d'arthrite juvénile idiopathique polyarticulaire, de
la maladie de Crohn, de rectocolite hémorragique et de HS après traitement par
adalimumab. Chez les patients atteints de la maladie de Crohn, une réduction du
nombre de cellules exprimant les marqueurs de l'inflammation dans le colon, y
compris une réduction significative de l'expression du TNFα, a été observée.
Des études endoscopiques sur la muqueuse intestinale ont mis en évidence une
cicatrisation de la muqueuse chez les patients traités par adalimumab.
Efficacité et sécurité Clinique
Polyarthrite rhumatoïde
L'adalimumab a fait l'objet d'études chez plus de 3 000
patients dans l'ensemble des essais cliniques dans la polyarthrite rhumatoïde.
L'efficacité et le profil de sécurité de l'adalimumab ont été évalués dans cinq
études contrôlées randomisées, en double aveugle. Certains patients ont été
traités pendant 120 mois. La douleur au site d'injection d'adalimumab 40
mg/0,4 ml a été évaluée dans deux études randomisées, contrôlées avec
comparateur actif, en simple aveugle, croisées en deux phases.
L'étude I sur la PR a porté sur 271 patients atteints de polyarthrite rhumatoïde modérément à sévèrement active, âgés de 18 ans et plus, chez qui le traitement par au moins un anti-rhumatismal de fond avait échoué et chez qui le méthotrexate à la posologie de 12,5 à 25 mg/semaine (10 mg en cas d'intolérance au méthotrexate) s'était avéré insuffisamment efficace alors que la dose de méthotrexate était restée constante de 10 à 25 mg par semaine. Ces patients ont reçu 20, 40 ou 80 mg d'adalimumab ou un placebo toutes les deux semaines pendant 24 semaines.
L'étude II sur la PR a évalué 544 patients atteints de polyarthrite rhumatoïde modérément à sévèrement active, âgés de 18 ans et plus, chez qui le traitement par au moins un médicament antirhumatismal de fond avait échoué. Les patients ont été traités par 20 mg ou 40 mg d'adalimumab par voie sous-cutanée toutes les deux semaines, en alternance avec un placebo, ou chaque semaine pendant 26 semaines ; un placebo a été administré toutes les semaines pendant la même durée. Aucun autre médicament anti-rhumatismal de fond n'était autorisé.
L'étude III sur la PR a évalué 619 patients atteints de polyarthrite rhumatoïde modérément à sévèrement active, âgés de 18 ans et plus, qui n'avaient pas présenté de réponse au méthotrexate aux doses de 12,5 à 25 mg ou qui ne toléraient pas une dose de 10 mg de méthotrexate une fois par semaine. L'étude a comporté trois groupes : le premier a reçu des injections hebdomadaires de placebo pendant 52 semaines, le deuxième a reçu 20 mg d'adalimumab toutes les semaines pendant 52 semaines et le troisième a été traité par 40 mg d'adalimumab toutes les deux semaines en alternance avec des injections de placebo. Après la fin de la première période de 52 semaines, 457 patients ont été inclus dans une phase d'extension en ouvert au cours de laquelle l'adalimumab a été administré à la dose de 40 mg toutes les deux semaines en association au méthotrexate pendant une période de 10 ans maximum.
L'étude IV sur la PR a évalué principalement la tolérance chez 636 patients atteints de polyarthrite rhumatoïde d'activité modérée à sévère, âgés de 18 ans et plus. Les patients pouvaient n'avoir jamais reçu de médicament anti-rhumatismal de fond ou pouvaient poursuivre leur traitement rhumatologique préexistant à condition que ce dernier ait été stable depuis au moins 28 jours. Ces traitements comprenaient le méthotrexate, le léflunomide, l'hydroxychloroquine, la sulfasalazine et/ou les sels d'or. Les patients ont été randomisés pour recevoir soit 40 mg d'adalimumab soit un placebo toutes les deux semaines pendant 24 semaines.
L'étude V sur la PR a évalué 799 patients adultes naïfs de méthotrexate présentant une polyarthrite rhumatoïde modérément à sévèrement active, récente (durée moyenne de la maladie inférieure à 9 mois). Cette étude a évalué l'efficacité de l'association adalimumab 40 mg toutes les deux semaines/méthotrexate, adalimumab 40 mg toutes les deux semaines en monothérapie et une monothérapie de méthotrexate, sur les signes et symptômes et le taux de progression des dommages structuraux dans la polyarthrite rhumatoïde, pendant 104 semaines. Après la fin de la première période de 104 semaines, 497 patients ont été inclus dans une phase d'extension en ouvert au cours de laquelle l'adalimumab a été administré à la dose de 40 mg toutes les deux semaines pendant une période de 10 ans maximum.
Les études VI et VII sur la PR ont chacune évalué 60 patients âgés de 18 ans et plus présentant une polyarthrite rhumatoïde active modérée à sévère. Les patients inclus étaient, soit des patients en cours de traitement par adalimumab 40 mg/0,8 ml avec une estimation moyenne de leur douleur au site d'injection à au moins 3 cm (sur une EVA de 0 à 10 cm), soit des patients naïfs de traitement biologique qui débutaient l'adalimumab 40 mg/0,8 ml. Les patients étaient randomisés pour recevoir une dose unique d'adalimumab 40 mg/0,8 ml ou d'adalimumab 40 mg/0,4 ml, suivie d'une injection unique du traitement opposé lors de l'administration suivante.
Le critère d'évaluation principal des études I, II et III sur la PR et le critère d'évaluation secondaire de l'étude IV sur la PR étaient le pourcentage de patients ayant obtenu une réponse ACR 20 à la 24e ou la 26e semaine. Le critère d'évaluation principal dans l'étude V sur la PR était le pourcentage de patients qui avaient obtenu une réponse ACR 50 à la semaine 52. Les études III et V sur la PR avaient un critère d'évaluation principal supplémentaire à 52 semaines, à savoir le retard de progression de la maladie (attesté par les résultats radiologiques). L'étude III sur la PR avait aussi comme critère d'évaluation principal les modifications de la qualité de vie. Le critère d'évaluation principal des études VI et VII sur la PR était la douleur au site d'injection survenant immédiatement après l'injection, mesurée par une EVA de 0 à 10 cm.
Réponse ACR
Le pourcentage de patients sous adalimumab qui ont obtenu une
réponse ACR 20, 50 ou 70 a été cohérent dans les études I, II et III sur la PR.
Le tableau 5 résume les résultats obtenus à la posologie de 40 mg toutes les
deux semaines.
Tableau 5 : Réponses ACR dans les essais contrôlés contre placebo (pourcentage de patients)
|
Réponse |
Etude Ia** sur la PR |
Etude IIa** sur la PR |
Etude IIIa** sur la PR |
|||
|
Placebo/ MTXc n = 60 |
Adalimumabb/ MTXc n = 63 |
Placebo n = 110 |
Adalimumabb n = 113 |
Placebo/ MTXc n = 200 |
Adalimumabb/ MTXc n = 207 |
|
|
ACR 20 6 mois |
13,3 % |
65,1 % |
19,1 % |
46,0 % |
29,5 % |
63,3 % |
|
12 mois |
NA |
NA |
NA |
NA |
24,0 % |
58,9 % |
|
ACR 50 6 mois |
6,7 % |
52,4 % |
8,2 % |
22,1 % |
9,5 % |
39,1 % |
|
12 mois |
NA |
NA |
NA |
NA |
9,5 % |
41,5 % |
|
ACR 70 6 mois |
3,3 % |
23,8 % |
1,8 % |
12,4 % |
2,5 % |
20,8 % |
|
12 mois |
NA |
NA |
NA |
NA |
4,5 % |
23,2 % |
b 40 mg d'adalimumab administré toutes les deux semaines
c MTX = méthotrexate
**p < 0,01, adalimumab versus placebo
Dans les études I-IV sur la PR, les composantes individuelles des critères de réponse de l'ACR (nombre d'articulations sensibles et tuméfiées, évaluation par le médecin et le patient de l'activité de la maladie et de la douleur, indice d'invalidité [HAQ] et valeurs de la CRP [mg/dL]) ont été améliorées à 24 ou 26 semaines par rapport au placebo. Dans l'étude III sur la PR, ces améliorations se sont maintenues tout au long des 52 semaines
Dans la phase d'extension en ouvert de l'étude III sur la PR, les taux de réponse ACR ont été maintenus chez la plupart des patients suivis pendant une période de 10 ans maximum. Sur 207 patients qui avaient été randomisés dans le bras adalimumab 40 mg toutes les 2 semaines, 114 patients ont poursuivi l'adalimumab à la dose de 40 mg toutes les deux semaines pendant 5 ans. Parmi ces patients, 86 patients (75,4 %) ont eu une réponse ACR 20 ; 72 patients (63,2 %) ont eu une réponse ACR 50 et 41 patients (36 %) ont eu une réponse ACR 70. Sur 207 patients, 81 patients ont poursuivi l'adalimumab à la dose de 40 mg toutes les deux semaines pendant 10 ans. Parmi ces patients, 64 patients (79,0 %) ont eu une réponse ACR 20 ; 56 patients (69,1 %) ont eu une réponse ACR 50 et 43 patients (53,1 %) ont eu une réponse ACR 70.
Dans l'étude IV sur la PR, la réponse ACR 20 des patients traités par adalimumab et traitement de référence a été significativement meilleure que chez les patients recevant le placebo et le traitement de référence (p < 0,001).
Dans les études I-IV sur la PR, les réponses ACR 20 et 50 des patients traités par adalimumab ont été statistiquement significatives par rapport au placebo dès la première ou la deuxième semaine de traitement.
Dans l'étude V sur la PR chez des patients présentant une polyarthrite rhumatoïde récente, naïfs de méthotrexate, un traitement associant de l'adalimumab et du méthotrexate a conduit à des réponses ACR plus rapides et significativement supérieures par rapport au méthotrexate seul et à l'adalimumab seul à la semaine 52 et les réponses étaient maintenues à la semaine 104 (voir tableau 6).
Tableau 6 : Réponses ACR dans l'étude V sur la PR (pourcentage de patients)
|
Réponse |
MTX n = 257 |
Adalimumabn = 274 |
Adalimumab/MTX n = 268 |
Valeur de pa |
Valeur de pb |
Valeur de pc |
|
ACR 20 |
|
|
|
|
|
|
|
Semaine 52 |
62,6 % |
54,4 % |
72,8 % |
0,013 |
< 0,001 |
0,043 |
|
Semaine 104 |
56,0 % |
49,3 % |
69,4 % |
0,002 |
< 0,001 |
0,140 |
|
ACR 50 |
|
|
|
|
|
|
|
Semaine 52 |
45,9 % |
41,2 % |
61,6 % |
< 0,001 |
< 0,001 |
0,317 |
|
Semaine 104 |
42,8 % |
36,9 % |
59,0 % |
< 0,001 |
< 0,001 |
0,162 |
|
ACR 70 |
|
|
|
|
|
|
|
Semaine 52 |
27,2 % |
25,9 % |
45,5 % |
< 0,001 |
< 0,001 |
0,656 |
|
Semaine 104 |
28,4 % |
28,1 % |
46,6 % |
< 0,001 |
< 0,001 |
0,864 |
a.
La valeur de p résulte de la comparaison appariée des
traitements par méthotrexate seul et par l'association adalimumab/méthotrexate
à l'aide du test U de Mann-Whitney.
b. La valeur de p résulte de la comparaison appariée des traitements par adalimumab seul et par l'association adalimumab/méthotrexate à l'aide du test U de Mann-Whitney.
c. La valeur de p résulte de la comparaison appariée des traitements par adalimumab seul et par méthotrexate seul à l'aide du test U de Mann-Whitney.
b. La valeur de p résulte de la comparaison appariée des traitements par adalimumab seul et par l'association adalimumab/méthotrexate à l'aide du test U de Mann-Whitney.
c. La valeur de p résulte de la comparaison appariée des traitements par adalimumab seul et par méthotrexate seul à l'aide du test U de Mann-Whitney.
Dans la phase d'extension en ouvert de l'étude V sur la PR,
les taux de réponse ACR ont été maintenus chez les patients suivis pendant une
période de 10 ans maximum. Sur 542 patients randomisés dans le bras adalimumab
40 mg toutes les deux semaines, 170 patients ont poursuivi l'adalimumab à la
dose de 40 mg toutes les deux semaines pendant 10 ans. Parmi ces patients, 154
patients (90,6 %) ont eu une réponse ACR 20 ; 127 patients (74,7 %) ont eu une
réponse ACR 50 et 102 patients (60,0 %) ont eu une réponse ACR 70.
A la semaine 52, 42,9 % des patients qui avaient reçu
l'association adalimumab/méthotrexate avaient obtenu une rémission clinique
(DAS 28 (CRP) < 2,6) comparativement à 20,6 % des patients ayant reçu le
méthotrexate seul et 23,4 % des patients ayant reçu l'adalimumab seul. Le
traitement par l'association adalimumab/méthotrexate était cliniquement et
statistiquement supérieur au méthotrexate (p < 0,001) et à l'adalimumab en monothérapie (p
< 0,001) dans l'obtention d'un état de faible activité de la maladie pour
les patients chez qui une polyarthrite rhumatoïde modérée à sévère avait été
récemment diagnostiquée. La réponse pour les deux bras de monothérapie était
similaire (p = 0,447). Sur 342 patients initialement randomisés pour
recevoir l'adalimumab seul ou l'association adalimumab/méthotrexate qui ont été
inclus dans l'étude d'extension en ouvert, 171 patients ont terminé 10 ans de
traitement par adalimumab. Parmi ces patients, 109 patients (63,7 %) avaient
obtenu une rémission à 10 ans.
Réponse radiographique
Dans l'étude III sur la PR, dans laquelle les patients traités
par adalimumab présentaient une polyarthrite rhumatoïde d'une durée moyenne de
11 ans environ, les dommages structuraux articulaires ont été évalués par
radiographie et exprimés en termes de modification du score total de Sharp
(STS) et de ses composants, le score d'érosion et le score de pincement de
l'interligne articulaire. Les patients traités par l'adalimumab associé au
méthotrexate ont présenté une progression radiographique significativement
moindre que les patients recevant seulement du méthotrexate à 6 et 12 mois
(voir tableau 7).
Dans l'extension en ouvert de l'étude III sur la PR, le ralentissement de la progression des dommages structuraux est maintenu à 8 et 10 ans pour une partie des patients. A 8 ans, 81 des 207 patients traités dès le début par 40 mg d'adalimumab une semaine sur deux ont été évalués par radiographie. Parmi ces patients, 48 patients n'ont pas présenté de progression des dommages structuraux définie par une modification du score total de Sharp modifié de 0,5 ou moins par rapport à la valeur de base. A 10 ans, 79 des 207 patients traités dès le début par 40 mg d'adalimumab une semaine sur deux ont été évalués par radiographie. Parmi ces patients, 40 patients n'ont pas présenté de progression des dommages structuraux définie par une modification du score total de Sharp modifié de 0,5 ou moins par rapport à la valeur initiale.
Tableau 7 : Valeurs moyennes des modifications radiographiques sur 12 mois dans l'étude III sur la PR
|
|
Placebo/ MTXa |
Adalimumab/MTX 40 mg toutes les 2 semaines |
Placebo/MTX- Adalimumab/MTX (intervalle de confiance à 95 %b) |
Valeur de p |
|
Score total de Sharp |
2,7 |
0,1 |
2,6 (1,4, 3,8) |
< 0,001c |
|
Score d'érosion |
1,6 |
0,0 |
1,6 (0,9, 2,2) |
< 0,001 |
|
Score de pincement de l'interligne articulaire (JSNd) |
1,0 |
0,1 |
0,9 (0,3, 1,4) |
0,002 |
b intervalle de confiance à 95 % des différences de variations des scores entre méthotrexate et adalimumab
c d'après les analyses de rang
d JSN : Joint Space Narrowing
Dans l'étude V sur la PR, les dommages structuraux articulaires ont été évalués par radiographie et exprimés en termes de variation du score total de Sharp (voir tableau 8).
Tableau 8 : Valeurs moyennes des modifications radiographiques à la semaine 52 dans l'étude V sur la PR
|
|
MTX n = 257 (intervalle de confiance à 95 %) |
Adalimumab n = 274 (intervalle de confiance à 95 %) |
Adalimumab/MTX n = 268 (intervalle de confiance à 95 %) |
Valeur de pa |
Valeur de pb |
Valeur de pc |
|
Score total de Sharp |
5,7 (4,2-7,3) |
3,0 (1,7-4,3) |
1,3 (0,5-2,1) |
< 0,001 |
0,0020 |
< 0,001 |
|
Score d'érosion |
3,7 (2,7-4,7) |
1,7 (1,0-2,4) |
0,8 (0,4-1,2) |
< 0,001 |
0,0082 |
< 0,001 |
|
Score de pincement de l'interligne articulaire (JSNd) |
2,0 (1,2-2,8) |
1,3 (0,5-2,1) |
0,5 (0-1,0) |
< 0,001 |
0,0037 |
0,151 |
b. La valeur de p résulte de la comparaison appariée des traitements par adalimumab seul et par l'association adalimumab/méthotrexate à l'aide du test U de Mann-Whitney.
c. La valeur de p résulte de la comparaison appariée des traitements par adalimumab seul et par méthotrexate seul à l'aide du test U de Mann-Whitney.
A la suite de 52 et 104 semaines de traitement, le pourcentage de patients sans progression (variation du score total de Sharp modifié par rapport à la valeur de base ≤ 0,5) était significativement supérieur avec le traitement par l'association adalimumab/méthotrexate (respectivement 63,8 % et 61,2 %) comparativement au méthotrexate en monothérapie (respectivement 37,4 % et 33,5 %, p < 0,001) et à l'adalimumab en monothérapie (respectivement 50,7 %, p < 0,002 et 44,5 %, p < 0,001).
Dans la phase d'extension en ouvert de l'étude V sur la PR, la variation moyenne du score total de Sharp modifié à 10 ans par rapport à la valeur initiale a été respectivement de 10,8 chez les patients randomisés initialement pour recevoir le méthotrexate en monothérapie, 9,2 chez les patients randomisés initialement pour recevoir l'adalimumab en monothérapie et 3,9 chez les patients randomisés initialement pour recevoir l'association adalimumab/méthotrexate. Les proportions correspondantes de patients ne présentant pas de progression radiographique ont été respectivement de 31,3 %, 23,7 % et 36,7 %.
Qualité de vie et capacités
fonctionnelles
La qualité de vie en rapport avec la santé et la fonction
physique ont été évaluées au moyen de l'indice d'invalidité du questionnaire
d'évaluation de l'état de santé (Health Assessment Questionnaire, HAQ)
dans les quatre essais originels appropriés et bien contrôlés et constituaient
un critère d'évaluation principal pré-spécifié à la 52ème semaine
dans l'étude III sur la PR. Comparativement au placebo, toutes les
doses/schémas posologiques d'administration d'adalimumab ont entraîné une
amélioration statistiquement significative plus importante de l'indice
d'invalidité du HAQ entre l'examen initial et le 6e mois dans les quatre études
et il en a été de même à la semaine 52 dans l'étude III sur la PR.
Dans les quatre études, les résultats des scores de la Short Form Health Survey (SF-36) confirment ces observations pour toutes les doses/schémas posologiques d'administration d'adalimumab, avec des valeurs des composantes physiques (PCS) statistiquement significatives, ainsi que des scores de douleur et de vitalité statistiquement significatifs pour la dose de 40 mg toutes les deux semaines.
Dans les trois études dans lesquelles elle a été prise en compte (études I, III et IV sur la PR), on a observé une diminution statistiquement significative de la fatigue mesurée à l'aide des scores d'évaluation fonctionnelle de traitement pour maladie chronique (FACIT).
Dans l'étude III sur la PR, la plupart des patients ayant obtenu une amélioration des capacités fonctionnelles et ayant poursuivi le traitement ont maintenu cette amélioration jusqu'à la semaine 520 (120 mois) du traitement en ouvert. L'amélioration de la qualité de vie a été mesurée jusqu'à la semaine 156 (36 mois) et l'amélioration a été maintenue au cours de cette période.
Dans l'étude V sur la PR, l'amélioration de l'indice d'invalidité HAQ et la composante physique du SF-36 s'est montrée beaucoup plus importante (p < 0,001) pour l'association adalimumab/méthotrexate par rapport à la monothérapie de méthotrexate et la monothérapie d'adalimumab à la semaine 52, et s'est maintenue jusqu'à la semaine 104. Parmi les 250 patients ayant terminé l'étude d'extension en ouvert, l'amélioration des capacités fonctionnelles s'est maintenue au cours des 10 ans de traitement.
Douleur au site d'injection
Pour les études sur la PR croisées et regroupées VI et VII, une différence statistiquement significative concernant la douleur au site d'injection, immédiatement après l'administration, a été observée entre adalimumab 40 mg/0,8 ml et adalimumab 40 mg/0,4 ml (EVA moyenne de 3,7 cm versus 1,2 cm, échelle de 0 à 10 cm, p < 0,001), ce qui représente une réduction médiane de 84 % de la douleur au site d'injection.
Psoriasis
L'efficacité et la tolérance de
l'adalimumab ont été étudiées lors d'études randomisées en double aveugle
conduites chez des patients adultes atteints de psoriasis chronique en plaques
(atteinte de la surface corporelle ≥ 10 %, avec un indice de sévérité PASI (Psoriasis
Area and Severity Index) ≥ 12 ou ≥ 10) qui étaient candidats à un traitement
systémique ou une photothérapie. Au total, 73 % des patients recrutés dans les
études I et II sur le psoriasis avaient déjà reçu un traitement systémique ou
une photothérapie. L'efficacité et la tolérance de l'adalimumab ont également
été étudiées chez des patients adultes atteints de psoriasis chronique en
plaques modéré à sévère avec une atteinte concomitante des mains et/ou des
pieds qui étaient candidats à un traitement systémique dans une étude
randomisée en double aveugle (étude III sur le psoriasis).
L'étude I sur le psoriasis (REVEAL) a porté sur 1 212 patients pendant trois périodes de traitement.
Durant la période A, les patients recevaient un placebo ou l'adalimumab à la dose initiale de 80 mg, suivie de 40 mg une semaine sur deux à partir d'une semaine après la dose initiale. Au bout de 16 semaines de traitement, les patients ayant obtenu au minimum une réponse PASI 75 (amélioration d'au moins 75 % du score PASI par rapport aux valeurs initiales) entraient dans la période B et recevaient 40 mg l'adalimumab en ouvert une semaine sur deux. Les patients dont la réponse restait ≥ PASI 75 à la semaine 33 et qui avaient été initialement randomisés pour recevoir le traitement actif pendant la période A, ont à nouveau été randomisés pendant la période C pour recevoir 40 mg l'adalimumab une semaine sur deux ou un placebo pendant 19 semaines supplémentaires. Dans tous les groupes de traitement, le score PASI initial moyen était de 18,9 et le score PGA (Physician's Global Assessment, évaluation initiale globale du médecin) était compris entre « modéré » (53 % des patients inclus) et « sévère » (41 %), voire « très sévère » (6 %).
L'étude II sur le psoriasis (CHAMPION) a comparé l'efficacité et la tolérance de l'adalimumab versus celles du méthotrexate et d'un placebo chez 271 patients. Les patients ont reçu un placebo, une dose initiale de MTX à 7,5 mg, augmentée ensuite jusqu'à la semaine 12, la dose maximale étant de 25 mg, ou bien une dose initiale de 80 mg d'adalimumab suivie de 40 mg une semaine sur deux (en commençant une semaine après la semaine initiale) pendant 16 semaines. On ne dispose d'aucune donnée concernant la comparaison entre l'adalimumab et le MTX au-delà de 16 semaines de traitement. Chez les patients sous MTX ayant atteint une réponse ≥ PASI 50 à la semaine 8 et/ou 12, la posologie n'était pas augmentée davantage. Dans tous les groupes de traitement, le score PASI initial moyen était de 19,7 et le score PGA initial allait de « léger » (< 1 %) à « modéré » (48 %), à « sévère » (46 %) et à « très sévère » (6 %).
Les patients ayant participé aux études de phase II et de
phase III dans le psoriasis étaient éligibles à l'inclusion dans une étude
d'extension en ouvert, dans laquelle l'adalimumab était administré pendant au
moins 108 semaines supplémentaires.
Un des principaux critères d'évaluation des études I et II sur
le psoriasis était le pourcentage de patients ayant atteint une réponse PASI 75
entre l'inclusion et la semaine 16 (voir tableaux 9 et 10).
Tableau 9 : Etude I sur le psoriasis (REVEAL) - Résultats d'efficacité à 16 semaines
|
|
Placebo N = 398 n (%) |
Adalimumab 40 mg 1 sem/2 N = 814 n (%) |
|
≥ PASI 75a |
26 (6,5) |
578 (70,9)b |
|
PASI 100 |
3 (0,8) |
163 (20,0)b |
|
PGA : blanchi/minime |
17 (4,3) |
506 (62,2)b |
|
a Le pourcentage de patients atteignant une réponse PASI 75 a été calculé comme un taux ajusté en fonction du centre d'étude b p < 0,001, adalimumab versus placebo |
||
Tableau 10 : étude II sur le psoriasis (CHAMPION) - Résultats d'efficacité à 16 semaines
|
|
Placebo N = 53 n (%) |
MTX N = 110 n (%) |
Adalimumab 40 mg 1 sem/2 N = 108 n (%) |
|
≥ PASI 75 |
10 (18,9) |
39 (35,5) |
86 (79,6)a,b |
|
PASI 100 |
1 (1,9) |
8 (7,3) |
18 (16,7)c,d |
|
PGA : blanchi/minime |
6 (11,3) |
33 (30,0) |
79 (73,1)a,b |
| a p < 0,001 adalimumab versus placebo b p < 0,001 adalimumab versus méthotrexate c p < 0,01 adalimumab versus placebo d p < 0,05 adalimumab versus méthotrexate |
|||
Dans l'étude I sur le psoriasis, 28 % des patients ayant présenté une réponse PASI 75 et randomisés à nouveau pour recevoir le placebo à la semaine 33 et 5 % de ceux poursuivant le traitement par adalimumab (p < 0,001) ont présenté « une diminution de la réponse appropriée » (score PASI entre la semaine 33 et la semaine 52 (incluse) se traduisant par une réponse < PASI 50 par rapport à l'inclusion, avec un minimum d'augmentation de 6 points du score PASI par rapport à la semaine 33).
Parmi les patients présentant une diminution de la réponse appropriée après la re-randomisation dans le groupe placebo et ensuite recrutés dans l'étude d'extension en ouvert, 38 % (25/66) et 55 % (36/66) ont retrouvé une réponse PASI 75 au bout de respectivement 12 et 24 semaines.
Un total de 233 patients répondeurs PASI 75 à la semaine 16 et à la semaine 33 ont reçu un traitement en continu par adalimumab pendant 52 semaines dans l'étude I et ont poursuivi le traitement par adalimumab dans l'étude d'extension en ouvert. Le taux de réponse PASI 75 et PGA blanchi ou minime chez ces patients étaient respectivement de 74,7 % et 59,0 %, après 108 semaines supplémentaires de traitement en ouvert (total de 160 semaines). Dans une analyse où tous les patients sortis d'essai pour effets indésirables ou pour manque d'efficacité ou pour lesquels la dose a été augmentée, ont été considérés comme non-répondeurs, le taux de réponse PASI 75 et PGA blanchi ou minime chez ces patients étaient respectivement de 69,6 % et 55,7 %, après 108 semaines supplémentaires de traitement en ouvert (total de 160 semaines).
Un total de 347 patients répondeurs stables ont participé à une évaluation d'interruption de traitement et de retraitement dans une étude d'extension en ouvert. Durant la période d'interruption de traitement, les symptômes du psoriasis sont réapparus au cours du temps avec un délai médian de rechute (régression vers un PGA « modéré » ou plus sévère) d'environ 5 mois. Aucun patient n'a présenté de rebond durant la phase d'interruption de traitement. 76,5 % (218/285) des patients qui sont entrés dans la période de retraitement ont eu une réponse PGA « blanchi » ou « minime » après 16 semaines de retraitement, indépendamment du fait qu'ils aient rechuté ou non durant l'interruption de traitement (69,1 % [123/178] pour les patients qui ont rechuté durant la période d'interruption et 88,8 % [95/107] pour les patients qui n'ont pas rechuté durant la période d'interruption). Un profil de tolérance similaire a été observé durant le retraitement et avant l'interruption de traitement.
L'index dermatologique de qualité de vie DLQI (Dermatology Life Quality Index) a mis en évidence des améliorations significatives à la semaine 16 par rapport à l'inclusion, comparativement au placebo (études I et II) et au MTX (étude II). Dans l'étude I, les améliorations des scores résumés des composantes physiques et psychologiques du SF-36 étaient également significatives par rapport au placebo.
Dans une étude d'extension en ouvert chez les patients ayant dû augmenter les doses (de 40 mg une semaine sur deux à 40 mg toutes les semaines) en raison d'une réponse PASI inférieure à 50 %, 26,4 % (92/349) et 37,8 % (132/349) des patients ont atteint une réponse PASI 75 à la semaine 12 et à la semaine 24, respectivement.
L'étude III sur le psoriasis (REACH) a comparé l'efficacité et la tolérance de l'adalimumab versus placebo chez 72 patients présentant un psoriasis chronique en plaques modéré à sévère avec une atteinte concomitante des mains et/ou des pieds. Les patients ont reçu une dose initiale de 80 mg d'adalimumab, suivie par 40 mg toutes les 2 semaines (en commençant une semaine après la dose initiale) ou un placebo pendant 16 semaines. A la semaine 16, une proportion statistiquement significativement plus importante de patients ayant reçu l'adalimumab ont atteint un PGA « blanchi » ou « pratiquement blanchi » pour les mains et/ou les pieds par rapport à ceux ayant reçu le placebo (30,6 % versus 4,3 %, respectivement [p = 0,014]).
L'étude IV sur le psoriasis a comparé l'efficacité et la tolérance de l'adalimumab versus placebo chez 217 patients adultes atteints de psoriasis unguéal modéré à sévère. Les patients ont reçu une dose initiale de 80 mg d'adalimumab, suivie par 40 mg toutes les deux semaines (en commençant une semaine après la dose initiale) ou un placebo pendant 26 semaines, suivi d'un traitement par adalimumab en ouvert pendant 26 semaines supplémentaires. L'évaluation du psoriasis unguéal a été faite sur la base de l'indice modifié de sévérité du psoriasis unguéal (mNAPSI, Modified Nail Psoriasis Severity Index), de l'évaluation globale par le médecin de la sévérité du psoriasis des ongles des mains (PGA-F, Physician's Global Assessment of Fingernail Psoriasis) et de l'indice de sévérité du psoriasis unguéal (NAPSI, Nail Psoriasis Severity Index) (voir Tableau 11). L'adalimumab a démontré un bénéfice dans le traitement des patients atteints de psoriasis unguéal présentant différents degrés d'atteinte cutanée (SCA [surface corporelle atteinte] ≥ 10 % (60 % des patients) et SCA < 10 % et ≥ 5 % (40 % des patients)).
Tableau 11 : Etude IV sur le psoriasis - Résultats d'efficacité à 16, 26 et 52 semaines
|
Critères |
Semaine 16 contrôlée versus placebo |
Semaine 26 contrôlée versus placebo |
Semaine 52 en ouvert |
||
|
Placebo N = 108 |
Adalimumab 40 mg /2sem N = 109 |
Placebo N = 108 |
Adalimumab 40 mg /2sem N = 109 |
Adalimumab 40 mg /2sem N = 80 |
|
|
≥ mNAPSI 75 (%) |
2,9 |
26,0a |
3,4 |
46,6a |
65,0 |
|
PGA-F blanchi/minime et ≥ 2 grades d'amélioration (%) |
2,9 |
29,7a |
6,9 |
48,9a |
61,3 |
|
Pourcentage de variation du NAPSI des ongles des mains total (%) |
-7,8 |
-44,2a |
-11,5 |
-56,2a |
-72,2 |
|
a p < 0,001, adalimumab versus placebo |
|||||
Les patients traités par adalimumab ont montré des améliorations statistiquement significatives du DLQI à la semaine 26 par rapport au groupe placebo.
Hidrosadénite suppurée
La sécurité et l'efficacité de l'adalimumab ont été évaluées
au cours d'études randomisées, en doubleaveugle, contrôlées versus
placebo et d'une étude d'extension en ouvert chez des patients adultes atteints
de HS modérée à sévère ayant présenté une intolérance, une contre-indication ou
une réponse insuffisante à un traitement antibiotique systémique de 3 mois
minimum. Les patients des études HS-I et HS-II présentaient une maladie de
stade II ou III selon la classification de Hurley, avec au moins 3 abcès ou
nodules inflammatoires.
L'étude HS-I (PIONEER I) a évalué 307 patients sur 2 périodes de traitement. Au cours de la période A, les patients recevaient le placebo ou l'adalimumab à une dose initiale de 160 mg à la semaine 0, puis 80 mg à la semaine 2, et 40 mg toutes les semaines de la semaine 4 à la semaine 11.
L'utilisation concomitante d'antibiotiques n'était pas autorisée au cours de l'étude. Après 12 semaines de traitement, les patients traités par adalimumab au cours de la période A ont été de nouveau randomisés dans la période B dans l'un des 3 groupes de traitement (40 mg d'adalimumab toutes les semaines, 40 mg d'adalimumab toutes les deux semaines, ou placebo de la semaine 12 à la semaine 35). Les patients randomisés pour recevoir le placebo au cours de la période A ont été affectés au groupe adalimumab 40 mg toutes les semaines de la période B.
L'étude HS-II (PIONEER II) a évalué 326 patients sur 2
périodes de traitement. Au cours de la période A, les patients recevaient le placebo
ou l'adalimumab à une dose initiale de 160 mg à la semaine 0, puis 80 mg à la
semaine 2, et 40 mg toutes les semaines de la semaine 4 à la semaine 11.
19,3 % des patients ont poursuivi pendant la durée de l'étude
le traitement antibiotique oral qu'ils avaient à l'inclusion. Après 12 semaines
de traitement, les patients traités par adalimumab au cours de la période A ont
été de nouveau randomisés dans la période B dans l'un des 3 groupes de
traitement (40 mg d'adalimumab toutes les semaines, 40 mg d'adalimumab toutes
les deux semaines, ou placebo de la semaine 12 à la semaine 35). Les patients
randomisés pour recevoir le placebo au cours de la période A ont été affectés
au groupe placebo de la période B.
Les patients des études HS-I et HS-II étaient éligibles à l'inclusion dans une étude d'extension en ouvert au cours de laquelle 40 mg d'adalimumab étaient administrés toutes les semaines. L'exposition moyenne dans toute la population traitée par l'adalimumab a été de 762 jours. Tout au long des 3 études, les patients ont utilisé quotidiennement un antiseptique local sur leurs lésions.
Réponse clinique
La réduction des lésions inflammatoires et la prévention de
l'aggravation des abcès et des fistules drainantes ont été évaluées à l'aide du
score de réponse clinique dans l'hidrosadénite suppurée (HiSCR : réduction
d'au-moins 50 % du nombre total d'abcès et de nodules inflammatoires sans
augmentation du nombre d'abcès ni du nombre de fistules drainantes par rapport
aux valeurs à l'inclusion). La réduction de la douleur cutanée liée à l'HS a
été évaluée à l'aide d'une échelle numérique chez les patients de l'étude qui
présentaient à l'inclusion un score initial supérieur ou égal à 3 sur une
échelle de 11 points.
A la semaine 12, il y a eu significativement plus de répondeurs HiSCR dans le groupe adalimumab comparativement au groupe placebo. A la semaine 12 de l'étude HS-II, un pourcentage significativement plus élevé de patients a obtenu une réduction cliniquement significative de la douleur liée à l'HS (voir tableau 12). Les patients traités par adalimumab présentaient une réduction significative du risque de poussée de la maladie au cours des 12 premières semaines de traitement.
Tableau 12 : Résultats d'efficacité à 12 semaines, études HS-I et HS-II
|
|
Etude HS-I |
Etude HS-II |
||
|
Placebo |
Adalimumab 40 mg par semaine |
Placebo |
Adalimumab 40 mg par semaine |
|
|
Réponse clinique dans l'hidrosadénite suppurée (HiSCR)a |
N = 154 40 (26,0 %) |
N = 153 64 (41,8 %)* |
N = 163 45 (27,6 %) |
N = 163 96 (58,9 %)*** |
|
Réduction ≥ 30 % de la douleur cutanéeb |
N = 109 27 (24,8 %) |
N = 122 34 (27,9 %) |
N = 111 23 (20,7 %) |
N = 105 48 (45,7 %)*** |
|
*
p < 0,05, ***p < 0,001, adalimumab versus placebo a
Chez tous les patients randomisés. b Chez les patients présentant un score de la douleur cutanée à l'inclusion ≥ 3, sur la base d'une échelle numérique de 0-10, avec 0 = aucune douleur cutanée et 10 = pire douleur cutanée imaginable. |
||||
Le traitement par adalimumab à la dose de 40 mg toutes les semaines a réduit significativement le risque d'aggravation des abcès et fistules drainantes. Au cours des 12 premières semaines des études HS-I et HS-II, environ deux fois plus de patients du groupe placebo ont présenté une aggravation des abcès (23,0 % versus 11,4 %, respectivement) et des fistules drainantes (30,0 % versus 13,9 %, respectivement), comparativement au groupe adalimumab.
Comparativement au placebo, des améliorations plus importantes entre l'inclusion et la semaine 12 ont été observées en termes de qualité de vie liée à la santé spécifique à la peau mesurée par l'indice de qualité de vie dermatologique (DLQI ; études HS-I et HS-II), de satisfaction globale du patient par rapport à son traitement médicamenteux mesurée par le questionnaire de satisfaction relative au traitement médicamenteux (TSQM ; études HS-I et HS-II), et de santé physique mesurée par la composante physique du score SF-36 (étude HS-I).
Chez les patients présentant au moins une réponse partielle à la semaine 12, traités par 40 mg d'adalimumab administré toutes les semaines, le taux de réponse clinique HiSCR à la semaine 36 était plus élevé chez les patients recevant de l'adalimumab toutes les semaines par rapport aux patients chez lesquels la fréquence d'administration était réduite à toutes les deux semaines ou chez lesquels le traitement était interrompu (voir tableau 13).
Tableau 13 : Pourcentage de patientsa répondeurs HiSCRb aux semaines 24 et 36 après rerandomisation des traitements à la semaine 12, patients issus du groupe adalimumab 40 mg toutes les semaines
|
|
Placebo (arrêt du traitement) N = 73 |
Adalimumab 40 mg toutes les deux semaines N = 70 |
Adalimumab 40 mg par semaine N = 70 |
|
Semaine 24 |
24 (32,9 %) |
36 (51,4 %) |
40 (57,1 %) |
|
Semaine 36 |
22 (30,1 %) |
28 (40,0 %) |
39 (55,7 %) |
|
a
Patients ayant présenté au moins une réponse partielle au traitement
par adalimumab 40 mg par semaine après 12 semaines. b Les patients répondant aux critères spécifiés dans le protocole en termes de perte de réponse ou d'absence d'amélioration devaient sortir de l'étude et étaient comptabilisés comme non-répondeurs. |
|||
Parmi les patients présentant au moins une réponse partielle à la semaine 12 et traités en continu par adalimumab toutes les semaines, le taux de répondeurs HiSCR à la semaine 48 était de 68,3 % et de 65,1 % à la semaine 96. Un traitement à plus long terme par adalimumab 40 mg une fois par semaine pendant 96 semaines n'a identifié aucun nouveau signal de sécurité.
Parmi les patients dont le traitement par adalimumab a été interrompu à la semaine 12 dans les études HS-I et HS-II, le taux de répondeurs HiSCR 12 semaines après la ré-introduction d'adalimumab 40 mg toutes les semaines était revenu à des valeurs similaires à celles observées avant l'interruption du traitement (56,0 %).
Maladie de Crohn
La tolérance et l'efficacité
d'adalimumab ont été évaluées chez plus de 1 500 patients présentant une
maladie de Crohn active modérée à sévère (indice d'activité de la maladie de
Crohn [Crohn's Disease Activity Index (CDAI)] ≥ 220 et ≥ 450) dans des
études randomisées, en double-aveugle, contrôlées versus placebo. Des
doses stables concomitantes d'aminosalicylés, de corticoïdes et/ou
d'immunomodulateurs étaient autorisées et 80 % des patients ont continué à
recevoir au moins un de ces médicaments.
L'induction d'une rémission clinique (définie par un indice CDAI < 150) a été évaluée dans deux études, l'étude I sur la MC (CLASSIC I) et l'étude II sur la MC (GAIN). Dans l'étude I sur la MC, 299 patients non précédemment traités par un anti-TNF ont été randomisés vers l'un des quatre groupes de traitement de l'étude ; placebo aux semaines 0 et 2, 160 mg d'adalimumab à la semaine 0 et 80 mg à la semaine 2, 80 mg à la semaine 0 et 40 mg à la semaine 2, et 40 mg à la semaine 0 et 20 mg à la semaine 2. Dans l'étude II sur la MC, 325 patients ne répondant plus ou étant intolérants à l'infliximab ont été randomisés pour recevoir soit 160 mg d'adalimumab à la semaine 0 et 80 mg à la semaine 2 soit un placebo aux semaines 0 et 2. Les non-répondeurs primaires ont été exclus des études et ces patients n'ont par conséquent pas fait l'objet d'autres évaluations.
Le maintien de la rémission clinique a été évalué dans l'étude III sur la MC (CHARM). Dans l'étude III sur la MC, 854 patients ont reçu en ouvert 80 mg à la semaine 0 et 40 mg à la semaine 2. A la semaine 4, les patients ont été randomisés pour recevoir 40 mg toutes les deux semaines ou 40 mg toutes les semaines ou un placebo pour une durée totale de 56 semaines. Les patients présentant une réponse clinique (diminution de l'indice CDAI ≥ 70) à la semaine 4 ont été stratifiés et analysés séparément de ceux n'ayant pas présenté de réponse clinique à la semaine 4. La diminution progressive des corticoïdes était autorisée après la semaine 8.
Les taux d'induction d'une rémission et de réponse enregistrés dans les études I et II sur la MC sont présentés dans le tableau 14.
Tableau 14 : Induction d'une rémission clinique et d'une réponse clinique (pourcentage de patients)
|
|
Etude I sur la MC : patients naïfs d'infliximab |
Etude II sur la MC : patients précédemment traités par infliximab |
|||
|
|
Placebo N = 74 |
Adalimumab 80/40 mg N = 75 |
Adalimumab 160/80 mg N = 76 |
Placebo N = 166 |
Adalimumab 160/80 mg N = 159 |
|
Semaine 4 |
|
|
|
|
|
|
Rémission clinique |
12 % |
24 % |
36 %* |
7 % |
21 %* |
|
Réponse clinique (CR-100) |
24 % |
37 % |
49 %** |
25 % |
38 %** |
* p < 0,001
** p < 0,01
Des taux de rémission similaires ont été observés pour les schémas d'induction 160/80 mg et 80/40 mg à la semaine 8 et les événements indésirables ont été plus fréquents dans le groupe 160/80 mg.
Dans l'étude III sur la MC, 58 % (499/854) des patients présentaient une réponse clinique à la semaine 4 et ont été évalués dans l'analyse principale. Parmi les patients présentant une réponse clinique à la semaine 4, 48 % avaient été préalablement exposés à un autre traitement anti-TNF. Les taux de maintien de la rémission et de réponse sont présentés dans le tableau 15. Les résultats de rémission clinique sont restés relativement constants, indépendamment d'une l'exposition antérieure à un anti-TNF.
Les hospitalisations et les interventions chirurgicales liées
à la maladie ont été réduites de manière statistiquement significative avec
l'adalimumab comparé au placebo à la semaine 56.
Tableau 15 : Maintien de la rémission clinique et de la réponse clinique (pourcentage de patients)
|
|
Placebo |
Adalimumab 40 mg toutes les deux semaines |
Adalimumab 40 mg toutes les semaines |
|
Semaine 26 |
N = 170 |
N = 172 |
N = 157 |
|
Rémission clinique |
17 % |
40 %* |
47 %* |
|
Réponse clinique (CR-100) |
27 % |
52 %* |
52 %* |
|
Patients en rémission sans corticoïdes depuis ≥ 90 joursa |
3 % (2/66) |
19 % (11/58)** |
15 % (11/74)** |
|
Semaine 56 |
N = 170 |
N = 172 |
N = 157 |
|
Rémission clinique |
12 % |
36 %* |
41 %* |
|
Réponse clinique (CR-100) |
17 % |
41 %* |
48 %* |
|
Patients en rémission sans corticoïdes depuis ≥ 90 joursa |
5 % (3/66) |
29 % (17/58)* |
20 % (15/74)** |
* p < 0,001 pour adalimumab versus placebo, comparaisons appariées des pourcentages
** p < 0,02 pour adalimumab versus
placebo, comparaisons appariées des pourcentages
a Parmi ceux
initialement traités par corticoïdes
Parmi les patients non répondeurs à la semaine 4, 43 % des patients recevant un traitement d'entretien par adalimumab ont répondu à la semaine 12 contre 30 % des patients recevant le placebo en traitement d'entretien. Ces résultats suggèrent que certains patients n'ayant pas répondu à la semaine 4 bénéficient de la poursuite du traitement d'entretien jusqu'à la semaine 12. La poursuite du traitement au-delà de 12 semaines n'est pas significativement associée à plus de réponses (voir rubrique Posologie et mode d'administration). 117/276 patients de l'étude I sur la MC et 272/777 patients des études II et III sur la MC ont été suivis pendant au moins 3 ans de traitement en ouvert par adalimumab. 88 et 189 patients, respectivement, sont restés en rémission clinique. La réponse clinique (CR-100) a été maintenue chez 102 et 233 patients, respectivement.
Qualité de vie
Dans les études I et II sur la MC, une amélioration
statistiquement significative du score total du questionnaire sur les maladies
inflammatoires de l'intestin (IBDQ) spécifique de la maladie a été obtenue à la
semaine 4 chez les patients randomisés pour recevoir l'adalimumab 80/40 mg et
160/80 mg versus placebo et également aux semaines 26 et 56 dans l'étude
III sur la MC ainsi que dans tous les groupes traités par l'adalimumab versus
placebo.
Rectocolite hémorragique
La tolérance et l'efficacité de doses multiples d'adalimumab
ont été évaluées chez des patients adultes atteints de rectocolite hémorragique
active, modérée à sévère (score Mayo de 6 à 12 avec un sousscore endoscopique
de 2 à 3) dans des études randomisées, en double aveugle, contrôlées versus
placebo.
Dans l'étude I sur la RCH, 390 patients naïfs d'anti-TNF ont été randomisés pour recevoir soit un placebo aux semaines 0 et 2, soit 160 mg d'adalimumab à la semaine 0 suivis de 80 mg à la semaine 2, soit 80 mg d'adalimumab à la semaine 0 suivis de 40 mg à la semaine 2. Après la semaine 2, les patients des deux groupes adalimumab ont reçu 40 mg toutes les 2 semaines. La rémission clinique (définie par un score Mayo ≤ 2 sans aucun sous-score > 1) a été évaluée à la semaine 8.
Dans l'étude II sur la RCH, 248 patients ont reçu 160 mg d'adalimumab à la semaine 0, 80 mg à la semaine 2 puis 40 mg toutes les 2 semaines et 246 patients ont reçu un placebo. Les résultats cliniques ont été évalués en termes d'induction d'une rémission à la semaine 8 et de maintien de la rémission à la semaine 52.
Les taux de rémission clinique versus placebo à la semaine 8 ont été statistiquement significativement plus importants chez les patients ayant reçu un traitement d'induction par 160/80 mg d'adalimumab dans l'étude I sur la RCH (respectivement 18 % versus 9 %, p = 0,031) et dans l'étude II sur la RCH (respectivement 17 % versus 9 %, p = 0,019). Dans l'étude II sur la RCH, parmi les patients traités par adalimumab qui étaient en rémission à la semaine 8, 21/41 (51 %) étaient en rémission à la semaine 52.
Les résultats de l'ensemble de la population de l'étude II sur la RCH sont présentés dans le tableau 16.
Tableau 16 : Réponse, rémission et cicatrisation de la muqueuse dans l'étude II sur la RCH (pourcentage de patients)
|
|
Placebo |
Adalimumab 40 mg toutes les deux semaines |
||||
|
Semaine 52 |
N = 246 |
N = 248 |
||||
|
Réponse clinique |
18 % |
30 %* |
||||
|
Rémission clinique |
9 % |
17 %* |
||||
|
Cicatrisation de la muqueuse |
15 % |
25 %* |
||||
|
Rémission sans corticoïdes depuis ≥ 90 joursa |
6 % (N = 140) |
13 %* (N = 150) |
||||
|
Semaines 8 et 52 |
|
|
||||
|
Réponse maintenue |
12 % |
24 %** |
||||
|
Rémission maintenue |
4 % |
8 %* |
||||
|
Cicatrisation de la muqueuse maintenue |
11 % |
19 %* |
||||
Une rémission clinique est définie par un score Mayo ≤ 2 sans aucun sous-score > 1.
La réponse clinique est une diminution du score Mayo ≥ 3
points et ≥ 30 % par rapport à la valeur initiale, associée à une diminution du
sous-score de saignement rectal [SSR] ≥ 1 ou une valeur absolue du SSR de 0 ou
1.
*p < 0,05 pour adalimumab versus placebo,
comparaisons appariées des pourcentages
**p < 0,001 pour adalimumab versus
placebo, comparaisons appariées des pourcentages
a Parmi ceux
initialement traités par corticoïdes
Parmi les patients ayant une réponse clinique à la semaine 8, 47 % étaient en réponse clinique, 29 % étaient en rémission, 41 % présentaient une cicatrisation de la muqueuse et 20 % étaient en rémission sans corticoïdes depuis plus de 90 jours à la semaine 52.
Environ 40 % des patients de l'étude II sur la RCH étaient en échec à un traitement anti-TNF antérieur par infliximab. L'efficacité de l'adalimumab chez ces patients était réduite par rapport à celle chez les patients naïfs d'anti-TNF. Parmi les patients en échec à un traitement anti-TNF antérieur, une rémission a été obtenue à la semaine 52 chez 3 % des patients sous placebo et 10 % des patients sous adalimumab.
Les patients des études I et II sur la RCH avaient la possibilité d'être inclus dans l'étude d'extension à long terme en ouvert (étude III sur la RCH). Après 3 ans de traitement par adalimumab, 75 % (301/402) continuaient à être en rémission clinique selon le score Mayo partiel.
Taux d'hospitalisation
Pendant les 52 semaines des études I et II dans la RCH, des
taux plus faibles d'hospitalisation toutes causes confondues et
d'hospitalisation liée à la RCH ont été observés dans le bras traité par
l'adalimumab comparé au bras placebo. Le nombre d'hospitalisations toutes
causes confondues dans le groupe traité par l'adalimumab était de 0,18 par
patient-année versus 0,26 par patient-année dans le groupe placebo et le
nombre correspondant d'hospitalisations liées à la RCH était de 0,12 par
patientannée versus 0,22 par patient-année.
Qualité de vie
Dans l'étude II sur la RCH, le traitement par adalimumab
entraînait des améliorations du score du questionnaire sur les maladies
inflammatoires de l'intestin (IBDQ).
Uvéite
La tolérance et l'efficacité de l'adalimumab ont
été évaluées chez des patients adultes atteints d'uvéite non infectieuse,
intermédiaire, postérieure et de panuvéite, à l'exclusion des patients
présentant une uvéite antérieure isolée, dans deux études randomisées, en
double aveugle, contrôlées contre placebo (UV I et II). Les patients recevaient un placebo ou
l'adalimumab à la dose initiale de 80 mg puis de 40 mg toutes les deux semaines
en commençant une semaine après l'administration de la première dose.
L'administration concomitante d'un immunosuppresseur non biologique à dose
stable était autorisée.
L'étude UV I a évalué 217 patients présentant une uvéite active malgré un traitement par corticoïdes (prednisone par voie orale à la dose de 10 à 60 mg/jour). Au moment de l'inclusion dans l'étude, tous les patients ont reçu une dose de 60 mg/jour de prednisone pendant deux semaines, progressivement réduite selon un schéma standardisé imposé jusqu'à l'arrêt complet de la corticothérapie à la semaine 15.
L'étude UV II a évalué 226 patients présentant une uvéite inactive nécessitant une corticothérapie chronique (prednisone par voie orale à la dose de 10 à 35 mg/jour) au moment de l'inclusion dans l'étude pour contrôler leur maladie. La dose de corticoïdes était progressivement réduite selon un schéma standardisé jusqu'à l'arrêt complet de la corticothérapie à la semaine 19.
Le critère d'évaluation principal de l'efficacité dans les deux études était le « délai de survenue de la rechute ». La rechute était définie par un critère composite basé sur la présence de lésions vasculaires rétiniennes et/ou choriorétiniennes inflammatoires, le Tyndall cellulaire de la chambre antérieure, l'inflammation vitréenne et la meilleure acuité visuelle corrigée.
Les patients ayant terminé les études UV I et UV II étaient éligibles pour participer à une étude d'extension à long terme non contrôlée d'une durée initialement prévue de 78 semaines. Les patients ont été autorisés à continuer à prendre le médicament à l'étude au-delà de la semaine 78 jusqu'à ce qu'ils aient accès à l'adalimumab.
Réponse clinique
Les résultats des deux études ont mis en évidence une
réduction statistiquement significative du risque de rechute chez les patients
traités par adalimumab comparativement aux patients recevant le placebo (voir
tableau 17). Les deux études ont montré un effet précoce et durable sur le taux
de rechute sous adalimumab comparativement au placebo (voir figure 1).
Tableau 17 : Délai de survenue de la rechute dans les études UV I et UV II
|
Analyse Traitement |
N |
Rechute N (%) |
Délai médian de survenue de la rechute (mois) |
HRa |
IC à 95 % pour le HRa |
Valeur de pb |
Délai de survenue de la rechute à la semaine 6 ou après dans l'étude UV I
|
Analyse principale (ITT) Placebo Adalimumab |
|
|
|
|
|
|
|
107 |
84 (78,5) |
3,0 |
-- |
-- |
-- |
|
|
110 |
60 (54,5) |
5,6 |
0,50 |
0,36, 0,70 |
< 0,001 |
Délai de survenue de la rechute à la semaine 2 ou après dans l'étude UV II
Analyse principale (ITT)
|
Placebo Adalimumab |
111 |
61 (55,0) |
8,3 |
-- |
-- |
-- |
|
115 |
45 (39,1) |
NEc |
0,57 |
0,39, 0,84 |
0,004 |
a HR pour l'adalimumab versus placebo par une analyse de régression à risque proportionnel ajusté sur le traitement.
b Valeur de p bilatérale selon le test de log-rank.
c NE = non estimable. Moins de la moitié des patients à risque ont présenté un événement.
Figure 1 : Courbes de Kaplan-Meier illustrant le délai de survenue de la rechute à la semaine 6 ou après (étude UV I) ou la semaine 2 (étude UV II)
Remarque : P# = Placebo (nombre d'événements/nombre de patients à risque) ; A# = Adalimumab (nombre d'événements/nombre de patients à risque)
Dans l'étude UV I, des différences statistiquement significatives en faveur de l'adalimumab versus placebo ont été observées pour chaque composante du critère de rechute. Dans l'étude UV II, des différences statistiquement significatives ont été observées pour l'acuité visuelle, toutes les autres composantes étaient cependant numériquement en faveur de l'adalimumab.
Sur les 424 patients inclus dans l'extension à long-terme non contrôlée des études UV I et UV II, 60 patients ont été considérés inéligibles (par exemple, en raison de déviations ou en raison de complications secondaires à une rétinopathie diabétique, suite à une chirurgie de la cataracte ou une vitrectomie) et ont été exclus de l'analyse des critères primaires d'efficacité. Sur les 364 patients restants, 269 patients évaluables (74 %) ont reçu un traitement en ouvert par adalimumab pendant 78 semaines. Sur la base des données observées, 216 (80,3 %) étaient en phase de quiescence (absence de lésions inflammatoires actives, Tyndall cellulaire ≤ 0,5+, inflammation du vitrée ≤ 0,5+) avec corticothérapie associée à une dose ≤ 7,5 mg par jour, et 178 (66,2 %) étaient en phase de quiescence sans corticoïdes. La meilleure acuité visuelle corrigée était soit améliorée soit maintenue (détérioration < 5 lettres) pour 88,6 % des yeux évalués à la semaine 78. Les données au-delà de la semaine 78 concordaient globalement avec ces résultats, mais le nombre de patients inclus a diminué après cette période. Dans l'ensemble, parmi les patients sortis de l'étude avant la semaine 78, 18 % ont arrêté l'étude en raison d'événements indésirables et 8 % en raison d'une réponse insuffisante au traitement par adalimumab.
Qualité de vie
Les résultats rapportés par les patients en termes de qualité
de vie liée à la fonction visuelle ont fait l'objet d'une évaluation dans les
deux études cliniques, à l'aide du questionnaire de qualité de vie NEI VFQ-25.
La majorité des sous-scores étaient numériquement en faveur de l'adalimumab,
avec des différences moyennes statistiquement significatives en termes de
vision générale, douleur oculaire, vision de près, santé mentale, et de score
total dans l'étude UV I, et en termes de vision générale et santé mentale dans
l'étude UV II. Les effets sur la qualité de vie liée à la fonction visuelle
n'étaient pas numériquement en faveur de l'adalimumab pour le sous-score vision
des couleurs dans l'étude UV I et pour les sous-scores vision des couleurs, vision
périphérique et vision de près dans l'étude UV II.
Immunogénicité
Des anticorps anti-adalimumab peuvent se développer au cours du traitement par adalimumab La formation d'anticorps anti-adalimumab est associée à une augmentation de la clairance et à une diminution de l'efficacité de l'adalimumab. Il n'y a pas de corrélation apparente entre la présence d'anticorps anti-adalimumab et la survenue d'effets indésirables.
Population pédiatrique
Hidrosadénite suppurée de l'adolescent
Il n'existe pas d'essai clinique conduit avec l'adalimumab
chez des adolescents atteints d'HS. L'efficacité de l'adalimumab pour le
traitement des adolescents atteints d'HS est prédite sur la base de l'efficacité
et de la relation exposition-réponse démontrées chez des patients adultes
atteints d'HS ainsi que de la probabilité que l'évolution de la maladie, sa
physiopathologie et les effets du de la substance active soient sensiblement
similaires à ceux observés chez les adultes aux mêmes niveaux d'exposition. La
tolérance de la dose recommandée d'adalimumab chez les adolescents atteints
d'HS est basée sur le profil de tolérance de l'adalimumab dans ses indications
croisées chez les adultes et chez les patients pédiatriques à des doses
similaires ou plus fréquentes (voir rubrique Propriétés pharmacocinétiques).
Maladie de Crohn pédiatrique
Une étude clinique multicentrique, randomisée, en double
aveugle a évalué l'efficacité et la tolérance de l'adalimumab dans le
traitement d'induction et le traitement d'entretien à des doses déterminées en
fonction du poids (< 40 kg ou ≥ 40 kg) chez 192 patients pédiatriques âgés
de 6 à 17 ans (inclus), présentant une maladie de Crohn (MC) modérée à sévère
(définie par un indice d'activité de la maladie de Crohn chez l'enfant [Paediatric
Crohn's Disease Activity Index (PCDAI)] > 30). Les patients devaient ne
pas avoir répondu à un traitement conventionnel de la MC (comprenant un
corticoïde et/ou un immunomodulateur). Les patients pouvaient également ne plus
répondre ou être intolérants à l'infliximab.
Tous les patients ont reçu un traitement d'induction en ouvert
à une dose déterminée en fonction de leur poids initial : 160 mg à la semaine 0
et 80 mg à la semaine 2 pour les patients de poids ≥ 40 kg et respectivement 80
mg et 40 mg pour les patients de poids < 40 kg.
A la semaine 4, les patients ont été randomisés selon un
rapport 1/1, en fonction de leur poids à cette date, pour recevoir le schéma
posologique d'entretien soit à dose faible soit à dose standard, comme le
montre le tableau 18.
Tableau 18 : Schéma posologique d'entretien
|
Poids du patient |
Dose faible |
Dose standard |
|
< 40 kg |
10 mg toutes les deux semaines |
20 mg toutes les deux semaines |
|
≥ 40 kg |
20 mg toutes les deux semaines |
40 mg toutes les deux semaines |
Résultats d'efficacité
Le critère d'évaluation principal de l'étude était la
rémission clinique à la semaine 26, définie par un score PCDAI ≤ 10.
Les taux de rémission clinique et de réponse clinique (définie par une réduction du score PCDAI d'au moins 15 points par rapport à la valeur initiale) sont présentés dans le tableau 19. Les taux d'arrêt des corticoïdes ou des immunomodulateurs sont présentés dans le tableau 20.
Tableau 19 : Etude sur la MC pédiatrique, Rémission et réponse cliniques (PCDAI)
|
|
Dose standard 40/20 mg toutes les deux semaines N = 93 |
Dose faible 20/10 mg toutes les deux semaines N = 95 |
Valeur de p* |
|
Semaine 26 |
|
|
|
|
Rémission clinique |
38,7 % |
28,4 % |
0,075 |
|
Réponse clinique |
59,1 % |
48,4 % |
0,073 |
|
Semaine 52 |
|
|
|
|
Rémission clinique |
33,3 % |
23,2 % |
0,100 |
|
Réponse clinique |
41,9 % |
28,4 % |
0,038 |
|
* Valeur de p pour la comparaison dose standard versus dose faible. |
|
||
Tableau 20 : Etude sur la MC pédiatrique, Arrêt des corticoïdes ou des immunomodulateurs et fermeture des fistules
|
|
Dose standard 40/20 mg toutes les deux semaines |
Dose faible 20/10 mg toutes les deux semaines |
Valeur de p1 |
|
Arrêt des corticoids |
N = 33 |
N = 38 |
|
|
Semaine 26 |
84,8 % |
65,8 % |
0,066 |
|
Semaine 52 |
69,7 % |
60,5 % |
0,420 |
|
Arrêt des immunomodulateurs2 |
N = 60 |
N = 57 |
|
|
Semaine 52 |
30,0 % |
29,8 % |
0,983 |
|
Fermeture des fistules3 |
N = 15 |
N = 21 |
|
|
Semaine 26 |
46,7 % |
38,1 % |
0,608 |
|
Semaine 52 |
40,0 % |
23,8 % |
0,303 |
2 Le traitement immunosuppresseur ne pouvait être arrêté qu'à partir de la semaine 26, à la libre appréciation de l'investigateur, si le patient répondait au critère de réponse clinique
3 Définie comme la fermeture de toutes les fistules, à au moins 2 visites consécutives après la visite initiale
Des augmentations statistiquement significatives (amélioration) de l'indice de masse corporelle et de la vitesse de croissance staturale ont été observées dans les deux groupes de traitement entre la visite initiale et les semaines 26 et 52.
Des améliorations statistiquement et cliniquement significatives par rapport à la visite initiale ont également été observées dans les deux groupes de traitement pour les paramètres de qualité de vie (y compris IMPACT III).
Cent patients (n = 100) issus de l'étude sur la MC pédiatrique ont été inclus dans une étude d'extension en ouvert à long terme. Après 5 ans de traitement par adalimumab, 74,0 % (37/50) des 50 patients restant dans l'étude sont restés en rémission clinique et la réponse clinique selon le score PCDAI a été maintenue chez 92,0 % (46/50) des patients.
Rectocolite hémorragique pédiatrique
La tolérance et l'efficacité de l'adalimumab ont été
évaluées dans une étude multicentrique, randomisée, en double aveugle, chez 93
patients âgés de 5 à 17 ans et atteints de rectocolite hémorragique modérée à
sévère (score Mayo de 6 à 12 avec un sous-score endoscopique de 2 à 3 points,
confirmé par une endoscopie évaluée par une relecture centralisée) qui
présentaient une réponse inadéquate ou une intolérance au traitement
conventionnel. Environ 16 % des patients de l'étude étaient en échec d'un
précédent traitement par anti-TNF. Les patients recevant des corticoïdes au
moment de l'inclusion ont été autorisés à diminuer progressivement leur traitement
par corticoïdes après la semaine 4.
Au cours de la période d'induction de l'étude, 77 patients ont été randomisés (3:2) pour recevoir un traitement en double aveugle par adalimumab à une dose d'induction de 2,4 mg/kg (dose maximale de 160 mg) à la semaine 0 et à la semaine 1, et de 1,2 mg/kg (dose maximale de 80 mg) à la semaine 2 ; ou une dose d'induction de 2,4 mg/kg (dose maximale de 160 mg) à la semaine 0, un placebo à la semaine 1 et une dose de 1,2 mg/kg (dose maximale de 80 mg) à la semaine 2. Les deux groupes ont reçu une dose de 0,6 mg/kg (dose maximale de 40 mg) à la semaine 4 et à la semaine 6. Suite à un amendement de l'étude, 16 patients ont reçu un traitement en ouvert par adalimumab à la dose d'induction de 2,4 mg/kg (dose maximale de 160 mg) à la semaine 0 et à la semaine 1, et de 1,2 mg/kg (dose maximale de 80 mg) à la semaine 2.
A la semaine 8, 62 patients ayant présenté une réponse clinique selon le score Mayo partiel (SMP ; définie comme une diminution du SMP ≥ 2 points et ≥ 30 % par rapport à la valeur initiale) ont été randomisés pour recevoir un traitement d'entretien en double aveugle par adalimumab à une dose de 0,6 mg/kg (dose maximale de 40 mg) chaque semaine, ou une dose d'entretien de 0,6 mg/kg (dose maximale de 40 mg) toutes les deux semaines. Avant un amendement de l'étude, 12 patients supplémentaires ayant présenté une réponse clinique d'après le SMP ont été randomisés pour recevoir un placebo, mais ces derniers n'ont pas été inclus dans l'analyse de confirmation d'efficacité.
Une poussée de la maladie était définie comme une augmentation du SMP d'au moins 3 points (pour les patients présentant un SMP de 0 à 2 à la semaine 8), d'au moins 2 points (pour les patients présentant un SMP de 3 à 4 à la semaine 8), ou d'au moins 1 point (pour les patients présentant un SMP de 5 à 6 à la semaine 8).
Les patients dont l'état répondait aux critères de poussée de la maladie à la semaine 12 ou après ont été randomisés pour recevoir une dose de réinduction de 2,4 mg/kg (dose maximale de 160 mg) ou une dose de 0,6 mg/kg (dose maximale de 40 mg) et ont conservé leur dose d'entretien respective par la suite.
Résultats d'efficacité
Les co-critères d'évaluation principaux de l'étude
étaient la rémission clinique selon le SMP (définie par un SMP ≤ 2 sans aucun
sous-score individuel > 1) à la semaine 8, et la rémission clinique selon le
score SMT (score Mayo total) (définie par un score Mayo ≤ 2 sans aucun
sous-score individuel > 1) à la semaine 52 chez les patients ayant obtenu
une réponse clinique d'après le SMP à la semaine 8. A la semaine 8, les taux de
rémission clinique selon le SMP pour les patients de chaque groupe ayant reçu
le traitement d'induction par adalimumab en double aveugle sont présentés dans
le tableau 21.
Tableau 21 : Rémission clinique selon le SMP à 8 semaines
|
|
Adalimumaba Dose maximale de 160 mg à la semaine 0 / placebo à la semaine 1 N = 30 |
Adalimumabb,c Dose maximale de 160 mg à la semaine 0 et à la semaine 1 N = 47 |
|
Rémission clinique |
13/30 (43,3 %) |
28/47 (59,6 %) |
b Adalimumab 2,4 mg/kg (dose maximale de 160 mg) à la semaine 0 et à la semaine 1, et 1,2 mg/kg (dose maximale de 80 mg) à la semaine 2
c En excluant la dose d'induction en ouvert d'adalimumab de 2,4 mg/kg (dose maximale de 160 mg) à la semaine 0 et à la semaine 1, et de 1,2 mg/kg (dose maximale de 80 mg) à la semaine 2
Remarque 1 : les deux groupes du traitement d'induction ont reçu une dose de 0,6 mg/kg (dose maximale de 40 mg) à la semaine 4 et à la semaine 6.
Remarque 2 : pour les patients dont les valeurs étaient manquantes à la semaine 8, le critère d'évaluation est considéré comme n'étant pas atteint.
A la semaine 52, la rémission clinique selon le SMT chez les patients ayant présenté une réponse clinique à la semaine 8, la réponse clinique selon le SMT (définie comme une diminution du score Mayo ≥ 3 points et ≥ 30 % par rapport à la valeur initiale) chez les patients ayant présenté une réponse à la semaine 8, la cicatrisation de la muqueuse selon le SMT (définie comme un sous-score endoscopique Mayo ≤ 1) chez les patients ayant présenté une réponse à la semaine 8, la rémission clinique selon le SMT chez les patients en rémission à la semaine 8, et la proportion de patients en rémission sans corticoïdes selon le SMT chez les patients ayant présenté une réponse à la semaine 8 ont été évaluées pour les patients ayant reçu l'adalimumab en double aveugle à la dose d'entretien maximale de 40 mg 1 semaine sur 2 (0,6 mg/kg) et à la dose d'entretien maximale de 40 mg (0,6 mg/kg) chaque semaine (tableau 22).
Tableau 22: Résultats d'efficacité à 52 semaines
|
|
Adalimumaba Dose maximale de 40 mg 1 semaine sur 2 N = 31 |
Adalimumabb Dose maximale de 40 mg chaque semaine N = 31 |
|
Rémission clinique chez les répondeurs à la semaine 8 selon le SMP |
9/31 (29,0 %) |
14/31 (45,2 %) |
|
Réponse clinique chez les répondeurs à la semaine 8 selon le SMP |
19/31 (61,3 %) |
21/31 (67,7 %) |
|
Cicatrisation de la muqueuse chez les répondeurs à la semaine 8 selon le SMP |
12/31 (38,7 %) |
16/31 (51,6 %) |
|
Rémission clinique chez les patients en rémission à la semaine 8 selon le SMP |
9/21 (42,9 %) |
10/22 (45,5 %) |
|
Rémission sans corticoïdes chez les répondeurs à la semaine 8 selon le SMPc |
4/13 (30,8 %) |
5/16 (31,3 %) |
|
a
Adalimumab 0,6 mg/kg (dose maximale de 40 mg) toutes les deux semaines b
Adalimumab 0,6 mg/kg (dose maximale de 40 mg) chaque semaine c Pour les patients recevant un traitement concomitant par corticoïdes à l'inclusion. |
||
Remarque : les patients dont les valeurs étaient manquantes à la semaine 52 ou qui ont été randomisés pour recevoir un traitement de réinduction ou d'entretien ont été considérés comme non répondeurs d'après les critères d'évaluation de la semaine 52.
Les autres critères d'évaluation exploratoires de l'efficacité comprenaient la réponse clinique selon l'indice d'activité de la rectocolite hémorragique pédiatrique (Paediatric Ulcerative Colitis Activity Index, PUCAI) (définie comme une diminution de l'indice PUCAI ≥ 20 points par rapport à la valeur initiale) et la rémission clinique selon l'indice PUCAI (définie comme un indice PUCAI < 10) à la semaine 8 et à la semaine 52 (tableau 23).
Tableau 23 : Résultats des critères d'évaluation exploratoires selon l'indice PUCAI
|
|
Semaine 8 |
|
|
Adalimumaba Dose maximale de 160 mg à la semaine 0 / placebo à la semaine 1 N = 30 |
Adalimumabb,c Dose maximale de 160 mg à la semaine 0 et à la semaine 1 N = 47 |
|
|
Rémission clinique selon l'indice PUCAI |
10/30 (33,3 %) |
22/47 (46,8 %) |
|
Réponse clinique selon l'indice PUCAI |
15/30 (50,0 %) |
32/47 (68,1 %) |
|
|
Semaine 52 |
|
|
Adalimumabd Dose maximale de 40 mg 1 semaine sur 2 N = 31 |
Adalimumabe Dose maximale de 40 mg chaque semaine N = 31 |
|
|
Rémission clinique chez les répondeurs à la semaine 8 selon l'indice PUCAI |
14/31 (45,2 %) |
18/31 (58,1 %) |
|
Réponse clinique chez les répondeurs à la semaine 8 selon l'indice PUCAI |
18/31 (58,1 %) |
16/31 (51,6 %) |
|
a Adalimumab 2,4 mg/kg (dose maximale de 160 mg) à la semaine 0, placebo à la semaine 1, et 1,2 mg/kg (dose maximale de 80 mg) à la semaine 2 b Adalimumab 2,4 mg/kg (dose maximale de 160 mg) à la semaine 0 et à la semaine 1, et 1,2 mg/kg (dose maximale de 80 mg) à la semaine 2 c
En excluant la dose d'induction en ouvert d'adalimumab de 2,4
mg/kg (dose maximale de 160 mg) à la semaine 0 et à la semaine 1, et de 1,2
mg/kg (dose maximale de 80 mg) à la semaine 2 d Adalimumab 0,6 mg/kg (dose maximale de 40 mg) toutes les deux semaines e Adalimumab 0,6 mg/kg (dose maximale de 40 mg) chaque semaine Remarque 1 : les deux groupes du traitement d'induction ont reçu une dose de 0,6 mg/kg (dose maximale de 40 mg) à la semaine 4 et à la semaine 6. Remarque 2 : pour les patients dont les valeurs étaient manquantes à la semaine 8, les critères d'évaluation sont considérés comme n'étant pas atteints. Remarque 3 : les patients dont les valeurs étaient manquantes à la semaine 52 ou qui ont été randomisés pour recevoir un traitement de réinduction ou d'entretien ont été considérés comme non répondeurs d'après les critères d'évaluation de la semaine 52. |
||
Parmi les patients traités par adalimumab qui ont reçu un traitement de réinduction pendant la période d'entretien, 2/6 (33 %) ont présenté une réponse clinique selon le SMT à la semaine 52.
Qualité de vie
Par rapport aux données
d'inclusion, des améliorations cliniquement significatives ont été observées au
niveau des paramètres IMPACT III et des scores du questionnaire à remplir par
le soignant sur la productivité au travail et la limitation des activités (Work
Productivity and Activity Impairment, WPAI) dans les groupes traités par
adalimumab.
Par rapport aux données d'inclusion, des augmentations cliniquement significatives (amélioration) de la vitesse de croissance staturale ont été observées dans les groupes traités par adalimumab, et des augmentations cliniquement significatives (amélioration) de l'indice de masse corporelle ont été observées chez les patients recevant la dose d'entretien élevée de 40 mg (0,6 mg/kg) maximum chaque semaine.
Uvéite pédiatrique
La tolérance et l'efficacité de l'adalimumab ont été évaluées
dans une étude randomisée, contrôlée, en double aveugle, chez 90 patients
pédiatriques âgés de 2 à < 18 ans, atteints d'uvéite active antérieure non
infectieuse associée à une AJI, qui étaient réfractaires à un traitement d'au
moins 12 semaines par le méthotrexate. Les patients ont reçu soit un placebo
soit 20 mg d'adalimumab (s'ils pesaient < 30 kg) ou 40 mg d'adalimumab
(s'ils pesaient ≥ 30 kg) toutes les deux semaines en association avec leur dose
initiale de méthotrexate.
Le critère d'évaluation principal était le « délai de survenue de la rechute ». Les critères déterminant la rechute étaient une aggravation ou l'absence prolongée d'amélioration de l'inflammation oculaire, une amélioration partielle avec le développement de comorbidités oculaires prolongées ou l'aggravation des comorbidités oculaires, l'utilisation non autorisée de médicaments concomitants et la suspension du traitement sur une durée de temps prolongée.
Réponse Clinique
L'adalimumab a retardé de manière significative le délai de survenue de la rechute versus placebo (voir figure 2, p < 0,0001, test de log rank). Le délai médian de survenue de la rechute était de 24,1 semaines pour les patients recevant le placebo, tandis que le délai médian de survenue de la rechute n'a pas pu être estimé pour les patients traités par l'adalimumab car moins de la moitié de ces patients a présenté une rechute. L'adalimumab a diminué de manière significative le risque de rechute de 75 % versus placebo, comme le montre le hazard ratio (HR = 0,25 [IC à 95 % : 0,12 ; 0,49]).
Figure 2 : Courbes de Kaplan-Meier illustrant le délai de survenue de la rechute dans l'étude sur l'uvéite pédiatrique
Remarque : P = Placebo (nombre de patients à risque) ; H = Adalimumab (nombre de patients à risque).
Absorption et distribution
Après administration sous-cutanée d'une dose unique de 40 mg, l'absorption et la distribution de l'adalimumab ont été lentes, le pic de concentration sérique étant atteint 5 jours environ après l'administration. La biodisponibilité absolue moyenne de l'adalimumab, estimée à partir de trois études conduites avec le produit de référence, a été de 64 % après une dose sous-cutanée unique de 40 mg. Après administration de doses intraveineuses uniques variant de 0,25 à 10 mg/kg, les concentrations ont été proportionnelles à la dose. Après administration de doses de 0,5 mg/kg (~40 mg), les clairances étaient de 11 à 15 ml/heure, le volume de distribution (Vss) était compris entre 5 et 6 litres, et la demi-vie terminale moyenne était de deux semaines environ. La concentration d'adalimumab dans le liquide synovial de plusieurs patients atteints de polyarthrite rhumatoïde était comprise entre 31 et 96 % des concentrations sériques.
Après administration sous-cutanée de 40 mg d'adalimumab toutes les deux semaines chez des patients adultes atteints de polyarthrite rhumatoïde (PR), les concentrations résiduelles moyennes à l'état d'équilibre étaient respectivement de l'ordre d'environ 5 µg/ml (sans méthotrexate) et de 8 à 9 µg/ml (avec méthotrexate). Les concentrations sériques résiduelles de l'adalimumab à l'état d'équilibre ont augmenté de façon approximativement dose-dépendante après l'administration par voie sous-cutanée de 20, 40 et 80 mg toutes les deux semaines et toutes les semaines.
Chez les patients adultes atteints de psoriasis, la concentration résiduelle moyenne à l'état d'équilibre était de 5 µg/ml pendant le traitement par 40 mg d'adalimumab une semaine sur deux en monothérapie.
Chez les patients adultes atteints de HS, une dose de 160 mg d'adalimumab à la semaine 0 suivie d'une dose de 80 mg à la semaine 2, ont permis d'obtenir des concentrations sériques résiduelles d'adalimumab d'environ 7 à 8 µg/ml à la semaine 2 et à la semaine 4. Au cours du traitement par adalimumab 40 mg chaque semaine, les concentrations sériques résiduelles moyennes à l'état d'équilibre, de la semaine 12 jusqu'à la semaine 36, ont été d'environ 8 à 10 µg/ml.
L'exposition à l'adalimumab chez les adolescents atteints d'HS a été prédite à l'aide d'une modélisation pharmacocinétique de population et d'une simulation basée sur la pharmacocinétique observée dans des indications croisées chez d'autres patients pédiatriques (psoriasis pédiatrique, arthrite juvénile idiopathique, maladie de Crohn pédiatrique et arthrite liée à l'enthésite). Le schéma posologique recommandé chez les adolescents atteints d'HS est de 40 mg toutes les deux semaines.
L'exposition à l'adalimumab pouvant être modifiée par la masse corporelle, les adolescents présentant un poids corporel plus élevé et une réponse insuffisante pourraient bénéficier de la dose recommandée chez l'adulte de 40 mg par semaine.
Chez les patients atteints de la maladie de Crohn, la dose de charge de 80 mg d'adalimumab à la semaine 0 suivie de 40 mg d'adalimumab à la semaine 2 permet d'obtenir des concentrations sériques minimales d'adalimumab d'environ 5,5 µg/ml pendant la période d'induction. Une dose de charge de 160 mg d'adalimumab à la semaine 0 suivie de 80 mg d'adalimumab à la semaine 2 permet d'obtenir des concentrations sériques minimales d'adalimumab d'environ 12 µg/ml pendant la période d'induction. Des concentrations minimales moyennes à l'état d'équilibre d'environ 7 µg/ml ont été obtenues chez des patients atteints de la maladie de Crohn ayant reçu une dose d'entretien de 40 mg d'adalimumab toutes les deux semaines.
Chez les enfants et les adolescents atteints de MC modérée à sévère, la dose d'induction de l'adalimumab en ouvert était respectivement de 160/80 mg ou 80/40 mg aux semaines 0 et 2, en fonction d'une valeur seuil de poids de 40 kg. A la semaine 4, les patients ont été randomisés selon un rapport de 1/1 pour recevoir un traitement d'entretien soit à la dose standard (40/20 mg toutes les deux semaines) soit à la dose faible (20/10 mg toutes les deux semaines) en fonction de leur poids. Les concentrations sériques résiduelles moyennes (± ET) de l'adalimumab obtenues à la semaine 4 ont été de 15,7 ± 6,6 µg/ml chez les patients de poids ≥ 40 kg (160/80 mg) et de 10,6 ± 6,1 µg/ml chez les patients de poids < 40 kg (80/40 mg).
Chez les patients recevant toujours le traitement de la randomisation, les concentrations résiduelles moyennes (± ET) de l'adalimumab à la semaine 52 étaient de 9,5 ± 5,6 µg/ml dans le groupe traité à la dose standard et de 3,5 ± 2,2 µg/ml dans le groupe traité à la dose faible. Les concentrations résiduelles moyennes ont été maintenues chez les patients ayant continué à recevoir le traitement par adalimumab toutes les deux semaines pendant 52 semaines. Chez les patients dont le schéma posologique est passé de toutes les deux semaines à toutes les semaines, les concentrations sériques moyennes (± ET) de l'adalimumab à la semaine 52 ont été de 15,3 ± 11,4 µg/ml (40/20 mg, toutes les semaines) et de 6,7 ± 3,5 µg/ml (20/10 mg, toutes les semaines).
Chez les patients atteints de rectocolite hémorragique, la dose d'induction de 160 mg d'adalimumab à la semaine 0 suivie de 80 mg d'adalimumab à la semaine 2 permet d'obtenir des concentrations sériques minimales d'adalimumab d'environ 12 µg/ml pendant la période d'induction. Des concentrations minimales moyennes à l'état d'équilibre d'environ 8 µg/ml ont été observées chez des patients atteints de rectocolite hémorragique ayant reçu une dose d'entretien de 40 mg d'adalimumab toutes les deux semaines.
Après administration sous-cutanée de la dose déterminée par le poids de 0,6 mg/kg (dose maximale de 40 mg) toutes les deux semaines chez des enfants et des adolescents atteints de rectocolite hémorragique, la concentration sérique résiduelle moyenne de l'adalimumab à l'état d'équilibre était de 5,01 ± 3,28 µg/ml à la semaine 52. Chez les patients qui recevaient une dose de 0,6 mg/kg (dose maximale de 40 mg) chaque semaine, la concentration sérique résiduelle moyenne (± ET) de l'adalimumab à l'état d'équilibre était de 15,7 ± 5,60 µg/ml à la semaine 52.
Chez les patients adultes atteints d'uvéite, la dose d'induction de 80 mg d'adalimumab à la semaine 0 suivie de 40 mg d'adalimumab toutes les deux semaines à partir de la semaine 1 a permis d'obtenir des concentrations sériques moyennes d'adalimumab à l'état d'équilibre d'environ 8 à 10 µg/ml.
L'exposition à l'adalimumab chez les patients atteints d'uvéite pédiatrique a été prédite à l'aide d'une modélisation pharmacocinétique de population et d'une simulation basée sur la pharmacocinétique observée dans différentes indications pédiatriques (psoriasis pédiatrique, arthrite juvénile idiopathique, maladie de Crohn pédiatrique et arthrite liée à l'enthésite). Aucune donnée d'exposition clinique n'est disponible sur l'utilisation d'une dose de charge chez les enfants âgés de moins de 6 ans. Les expositions prévisibles indiquent qu'en l'absence de méthotrexate, une dose de charge peut entraîner une augmentation initiale de l'exposition systémique.
Une modélisation et une simulation pharmacocinétiques et pharmacocinétiques/pharmacodynamiques de population ont prédit une exposition et une efficacité comparables chez les patients traités par 80 mg toutes les deux semaines versus 40 mg toutes les semaines (y compris les patients adultes atteints de PR, HS, RCH, MC ou Ps, les adolescents atteints d'HS, et les patients pédiatriques ≥ 40 kg atteints de MC et RCH).
Relation exposition-réponse dans la population pédiatrique
Sur la base des données des essais cliniques chez les patients atteints d'AJI (AJI polyarticulaire et arthrite liée à l'enthésite), une relation exposition-réponse a été démontrée entre les concentrations plasmatiques et la réponse ACR Péd. 50. La concentration plasmatique d'adalimumab apparente produisant la moitié de la probabilité maximale de réponse ACR Péd. 50 (CE50) était de 3 µg/ml (IC à 95 % : 1-6 µg/ml).
Des relations exposition-réponse entre la concentration d'adalimumab et l'efficacité chez les patients pédiatriques atteints de psoriasis en plaques sévère ont été établies pour les résultats PASI 75 et PGA « blanchi ou minime », respectivement. Les taux de résultats PASI 75 et PGA « blanchi ou minime » ont augmenté à mesure de l'augmentation des concentrations d'adalimumab, avec une CE50 apparente similaire d'environ 4,5 µg/ml (IC à 95 % de 0,4-47,6 et 1,9-10,5 respectivement) dans les deux cas.
Élimination
Les analyses pharmacocinétiques de populations portant sur des
données recueillies chez plus de 1 300 patients atteints de PR, ont révélé une
tendance à une augmentation de la clairance apparente de l'adalimumab avec une
augmentation du poids corporel. Après ajustement en fonction des différences
pondérales, le sexe et l'âge ont semblé avoir peu d'effet sur la clairance de
l'adalimumab. Il a été observé que les taux sériques d'adalimumab libre (non
lié aux anticorps anti-adalimumab, AAA) étaient plus bas chez les patients dont
les AAA étaient mesurables. Insuffisance hépatique ou rénale
L'adalimumab n'a pas été étudié chez les patients présentant
une insuffisance hépatique ou rénale.
Hukyndra peut avoir une influence mineure sur l'aptitude à conduire des véhicules et à utiliser des machines. Des vertiges et des défauts visuels peuvent survenir après l'administration d'Hukyndra (voir rubrique Effets indésirables)
Les données non cliniques issues des études de toxicologie en administration unique, toxicologie en administration répétée et de génotoxicité n'ont pas révélé de risque particulier pour l'Homme. Une étude de toxicité portant sur le développement embryo-fœtal et le développement périnatal a été réalisée chez des singes cynomolgus à 0,30 et 100 mg/kg (9-17 singes/groupe) ; elle n'a pas révélé de signe de fœto-toxicité de l'adalimumab. Ni une étude du pouvoir carcinogène, ni une évaluation standard sur la fertilité et la toxicité post-natale n'ont été effectuées avec l'adalimumab en raison du manque de modèles appropriés pour un anticorps présentant une réactivité croisée limitée avec le TNF de rongeur et du développement d'anticorps neutralisants chez le rongeur.
Tout médicament non utilisé ou déchet doit être éliminé conformément à la réglementation en vigueur.
Liste I
Prescription réservée aux spécialistes et services en DERMATOLOGIE
Prescription réservée aux spécialistes et services en HEPATO/GASTRO-ENTEROLOGIE
Prescription réservée aux spécialistes et services en MEDECINE INTERNE
Prescription réservée aux spécialistes et services en OPHTALMOLOGIE
Prescription réservée aux spécialistes et services en PEDIATRIE
Prescription réservée aux spécialistes et services en RHUMATOLOGIE
Médicament d'exception.
Prescription réservée aux spécialistes et services en DERMATOLOGIE
Prescription réservée aux spécialistes et services en HEPATO/GASTRO-ENTEROLOGIE
Prescription réservée aux spécialistes et services en MEDECINE INTERNE
Prescription réservée aux spécialistes et services en OPHTALMOLOGIE
Prescription réservée aux spécialistes et services en PEDIATRIE
Prescription réservée aux spécialistes et services en RHUMATOLOGIE
Médicament d'exception.
Remboursement
en fonction de l'indication (JO du 13/05/2022) :
Les seules indications thérapeutiques ouvrant droit à la prise en charge ou au remboursement par l’assurance
maladie sont :
Polyarthrite rhumatoïde (adulte)
En association au méthotrexate :
– traitement de la polyarthrite rhumatoïde modérément à sévèrement active de l’adulte lorsque la réponse aux
traitements de fond, y compris le méthotrexate, est inadéquate ;
– traitement de la polyarthrite rhumatoïde sévère, active et évolutive chez les adultes non précédemment traités
par le méthotrexate.
Adalimumab peut être donné en monothérapie en cas d’intolérance au méthotrexate ou lorsque la poursuite du
traitement avec le méthotrexate est inadaptée.
Il a été montré qu’adalimumab ralentit la progression des dommages structuraux articulaires mesurés par
radiographie et améliore les capacités fonctionnelles lorsqu’il est administré en association au méthotrexate.
Psoriasis en plaques (adulte)
Traitement du psoriasis en plaques modéré à modéré à sévère de l’adulte en cas d’échec, ou de contre-indication,
ou d’intolérance aux autres traitements systémiques y compris la ciclosporine, le méthotrexate ou la puvathérapie.
Hidrosadénite suppurée (adulte)
Traitement de l’hidrosadénite suppurée (maladie de Verneuil) active, modérée à sévère, chez les adultes en cas
de réponse insuffisante au traitement systémique conventionnel de l’hidrosadénite suppurée.
Maladie de Crohn
Adulte : Traitement de la maladie de Crohn active modérée à sévère, chez les patients adultes qui n’ont pas
répondu malgré un traitement approprié et bien conduit par un corticoïde et/ou un immunosuppresseur ; ou chez
lesquels ce traitement est contre-indiqué ou mal toléré.
Enfant et adolescent : Traitement de la maladie de Crohn active, sévère, chez les enfants à partir de 6 ans et les
adolescents, qui n’ont pas répondu à un traitement conventionnel comprenant un corticoïde, un immunomodulateur
et un traitement nutritionnel de première intention ; ou chez lesquels ces traitements sont mal tolérés ou contreindiqués.
Rectocolite hémorragique
Adulte : Traitement de la rectocolite hémorragique active, modérée à sévère chez les adultes qui n’ont pas
répondu de manière adéquate à un traitement conventionnel comprenant les corticoïdes et l’azathioprine ou la
6-mercaptopurine, ou chez lesquels ce traitement est mal toléré ou contre-indiqué.
Enfant et adolescent : Traitement de la rectocolite hémorragique active, modérée à sévère chez les enfants et
les adolescents à partir de 6 ans ayant eu une réponse inadéquate au traitement conventionnel, comprenant les
corticoïdes et/ou la 6-mercaptopurine (6-MP) ou l’azathioprine (AZA), ou chez lesquels ces traitements sont mal
tolérés ou contre-indiqués.
Uvéite
Adulte : Traitement de l’uvéite non infectieuse, intermédiaire, postérieure et de la panuvéite chez les patients
adultes ayant eu une réponse insuffisante à la corticothérapie, chez les patients nécessitant une épargne
cortisonique, ou chez lesquels la corticothérapie est inappropriée.
Enfant et adolescent : En association au méthotrexate, traitement de l’uvéite antérieure chronique non
infectieuse associée à une arthrite juvénile idiopathique chez l’enfant de 2 ans et l’adolescent, en cas de réponse
insuffisante ou d’intolérance au traitement conventionnel ou pour lesquels un traitement conventionnel est
inapproprié.
Solution injectable (injection).
Solution limpide et incolore.
Hukyndra 80 mg solution injectable en seringue préremplie
0,8 ml de solution injectable en seringue préremplie en verre de type I munie d'une aiguille 29G, avec de longues ailettes de préhension et un capuchon protecteur, et d'un bouchon-piston (caoutchouc bromobutyle).
Boîte de : 1 seringue préremplie sous plaquette en PVC/PE avec 1 tampon d'alcool.
Hukyndra 80 mg solution injectable en seringue préremplie
Chaque seringue unidose préremplie de 0,8 ml contient 80 mg d'adalimumab
L'adalimumab est un anticorps monoclonal humain recombinant produit dans des cellules ovariennes de hamster chinois.
Excipient à effet notoire
Chaque ml contient 1 mg de polysorbate 80.
Pour la liste complète des excipients, voir rubrique Liste des excipients.
Chlorure de sodium
Saccharose
Polysorbate 80
Eau pour préparation injectables
Acide chlorhydrique (pour l'ajustement du pH)
Hydroxyde de sodium (pour l'ajustement du pH).